Информация о течении беременности, родах и послеродовом периоде
Материал опубликован:
Обновлён:
Современная медицина говорит, что начинать воспитывать своего ребенка можно еще задолго до его зачатия. Просто подходя к вопросу сознательного родительства, люди могут позаботиться о том, чтобы их дети родились здоровыми. Для этого надо всего лишь проверить состояние своего здоровья и провести лечение в случае необходимости. Иногда подобная проверка помогает выявить сами причины бесплодия и ликвидировать их. Именно для этого существует прегравидарная подготовка к беременности. Современные диагностические методики и накопленный огромный опыт позволяют заблаговременно выявить факторы, которые могут спровоцировать очевидные проблемы с вынашиванием ребёнка и негативно сказаться на его здоровье.
ЧТО ЖЕ ТАКОЕ ПРЕГРАВИДАРНАЯ ПОДГОТОВКА И КОМУ ОНА НЕОБХОДИМА?
Прегравидарная подготовка (лат. gravida –беременная, pre – предшествие), включает комплекс диагностических и лечебно-профилактических мероприятий, направленных на подготовку супружеской пары к полноценному зачатию, вынашиванию беременности и рождению здорового ребенка.
Прегравидарная подготовка необходима обоим будущим родителям, так как здоровье будущего ребенка напрямую зависит от состояния обоих родителей.
Прегравидарное консультирование необходимо проводить всем женщинам, планирующим беременность при посещение врача акушера-гинеколога. Врачи любых специальностей должны также учитывать возможность наступления беременности у таких женщин и информировать их о необходимости проведения прегравидарной подготовки.
Правильно спланированная заблаговременная подготовка к беременности, проведенное обследование и устранение выявленных нарушений снижает вероятность рождения детей с врождёнными пороками развития (ВПР), риск осложнений беременности, родов и послеродового периода.
С ЧЕГО НАЧАТЬ?
На сегодняшний день прегравидарная подготовка к беременности заключается во всестороннем обследовании, консультациях врачей и устранении возможных причин нарушения здоровья. Особенно внимательно стоит отнестись к этому периоду тем женщинам, у которых уже случался опыт неудачных беременностей
Этапы прегравидарной подготовки:
- Определение состояния здоровья будущих родителей и оценка факторов риска, так называемое прегравидарное консультирование:
сбор анамнеза,
физикальное обследование,
лабораторный скрининг.
- Профилактические мероприятия:
планирование беременности,
коррекция образа жизни (питания, веса, физической активности), отказ от вредных привычек,
дополнительный прием витаминов и микроэлементов.
III. Расширенный объем лечебно-профилактических мероприятий у женщин с отягощенным акушерско-гинекологическим анамнезом и наличием хронических заболеваний.
- Прегравидарное консультирование
Прегравидарное консультирование проводит врач акушер-гинеколог. Необходимо обратиться к врачу как минимум за 3 месяца до планируемого зачатия. Тем не менее врач любой специальности, которому стало известно о том, что пациентка планирует беременность, должен сообщать ей о необходимости проведения подготовки к беременности, рекомендовать соответствующую консультацию.
При первичном посещение акушера-гинеколога, врач проведет сбор анамнеза- активное получение информации о будущих родителях, который включает в себя:
Перенесённые ранее заболевания, травмы или операции.
Наличие хронических заболеваний, прием медикаментов, наличие аллергической реакцией
Наличие наследственных заболеваний.
Неблагоприятное воздействие экологических факторов (радиация, химические агенты, работа в условиях высокой плотности электромагнитных полей).
Условия труда и риски, связанные с профессиональной деятельностью.
Бытовые условия, образ жизни.
Особенности пищевого поведения.
Наличие вредных привычек.
Имелись ли артериальные и венозные тромбозы у будущих родителей или тромбозы в молодом и зрелом возрасте у кровных родственников.
При сборе акушерского-гинекологического анамнеза женщины необходимо уточнить следующее
Менструальная функция: в каком возрасте возникла менструация, длительность менструального цикла, регулярность и болезненность менструаций, обильность кровопотери.
Возраст начала половой жизни, сексуальная активность, количество половых партнёров и их смена за последние 6 месяца, применяемые методы контрацепции (вид, длительность).
Акушерский анамнез: число и исход предыдущих беременностей, рождение детей с врожденными пороками развитиями, мертворождения, эктопическая беременность, использование вспомогательных репродуктивных технологий (ВРТ), осложнения предыдущих беременностей — преэклампсия, артериальная гипертензия (АГ), гестационный диабет, преждевременные роды, задержка роста плода (ЗРП), отслойка плаценты, осложнения после абортов и родов
Бесплодие: отсутствие наступления беременности при регулярной половой жизни без контрацепции в течение 1 года
Оперативные вмешательства на органах брюшной полости и малого таза,
Наличие или перенесенные инфекции, передающиеся половым путем, воспалительные заболевания органов малого таза
При сборе семейного анамнеза имеют значение данные о наследственных заболеваниях у родственников 1-й и 2-й степени родства (родители супругов, дети, родные братья, сёстры, дяди, тёти, племянники), а также заболевания с наследственной предрасположенностью у родственников 1-й степени родства (инсульт, инфаркт, АГ, онкологические заболевания, эндокринопатии).
- Осмотр и физикальное обследование женщины:
Обращают внимание на наличие кожных заболеваний, таких, как акне, себорея, наличие стрий (так называемые растяжки), гиперпигментации кожных складок, на развитие молочных желёз или выделения из сосков, которые могут говорить об эндокринных нарушениях, влияющих на возможность наступления беременности.
Индекс массы тела (ИМТ) в норме равен 18–24,9 кг/м2. Ожирение (ИМТ более 30 кг/м2) ассоциировано со снижением репродуктивной функции. У женщин с низкой массой тела (ИМТ менее 18,5 кг/м2) вероятность наступления беременности также снижена.
Артериальное давление (АД). Регулярное измерение АД позволяет выявить женщин с артериальной гипертензией и включить их в группу высокого акушерского риска по преэклампсии, преждевременной отслойке плаценты, преждевременным родам, задержке роста плода. Своевременно назначенная антигипертензивная терапия позволяет стабилизировать АД и снижает риск возникновения осложнений, приведенных выше.
Общее обследование органов дыхания, кровообращения, пищеварения, мочевыводящей системы, опорно-двигательного аппарата.
Акушерско-гинекологическое обследование, оценка вагинальной микрофлоры и цитологических мазков:
Влагалищное исследование при помощи зеркал со взятием мазков.
Оценка характера влагалищного отделяемого, определение его pH, с целью исключения бактериального вагиноза(БВ).
Перед планированием беременности необходимо обязательно восстановить микрофлору влагалища. Наиболее частая разновидность влагалищных дисбиозов — бактериальный вагиноз. При его наличие в несколько раз возникает риск возникновения преждевременных родов, инфицирования плода, больше вероятность возникновения послеродовых гнойно-септических осложнений.
Для ликвидации бактериального вагиноза необходимы следующие мероприятия:
Коррекция внешних и внутренних факторов, приводящих к нарушению микрофлоры влагалища, том числе дефектов мышечной основы тазового дна («зияющий» вход во влагалище).
Антимикробная терапия для уничтожения условно-патогенных микроорганизмов, лучше всего использовать антисептические средства
Восстановление нормального количества лактофлоры с помощью органических кислот (например, препаратов молочной кислоты, аскорбиновой кислоты для интравагинального применения), пребиотических и/или пробиотических средств, важно не только восстановить нормальный биоценоз влагалища, но и всего организма в целом.
Гормональный баланс также играет очень важную роль в становление микробиоценоза влагалища, в первую очередь — это содержание эстрогенов в крови, от которых зависит созревание эпителия половых путей и количество гликогена в слизистой оболочке; при недостатке эстрогенов численность лактобацилл ограничена количеством питательного субстрата. В случае эстрогенодефицита необходима системная коррекция эндокринных нарушений
Бимануальное влагалищное исследование.
Микроскопия отделяемого половых путей женщины
Исследование отделяемого женских половых органов на инфекции, передаваемые половым путём (ИППП), методом ПЦР (качественное исследование) для определения Chlamydia trachomatis, Neisseria gonorrhoeae, Trichomonas vaginalis, Mycoplasma genitalium.
Цитологическое исследование мазков (РАР-тест) с возможным одновременным анализом образцов на типы вируса папилломы человека (ВПЧ) высокого онкогенного риска у женщин 30 лет и старше.
- Лабораторное и инструментальное обследование
Общий анализ крови
Определение группы крови и резус-фактора женщины, и также необходимо определить группу крови и резус-фактор мужчины, с целью возможной необходимости профилактики резус-конфликта
Резус-конфликт возникает при беременности резус-отрицательной матери резус-положительным плодом (зачатым от резус-положительного мужчины). Женщину следует обязательно информировать о том, что, согласно Приказу МЗ РФ №1130н, на сроке 28 недель ей будет необходимо ввести специфический анти-D-иммуноглобулин с возможным повторным введением на сроке 34 недель и обязательным — не позднее 72 часов после родов. На более ранних сроках гестации (от 12 недель) введение анти-D-иммуноглобулина показано в ситуациях, если беременной были проведены такие манипуляции, как: амниоцентез, биопсия ворсин хориона, внематочная беременность, частичная отслойка плаценты и т.д.
Обследование женщины на отсутствие или наличие сифилиса, вируса иммунодефицита человека (ВИЧ), выявление гепатита В, С , специфических иммуноглобулинов к вирусам кори, краснухи, ветряной оспы. Если пациентка до наступления беременности отсутствуют специфические иммуноглобулины в отношении вируса кори, краснухи и ветряной оспы, то не менее чем за 3 мес. до зачатия необходимо провести вакцинацию
Общий анализ мочи.
Определение уровня сывороточного железа, ферритина, трансферрина, насыщения трансферрина железом.
Биохимическое исследование крови, с обязательным исследованием уровня глюкозы крови
Определение концентрации ТТГ и свободного T4.
Определение в сыворотке крови уровня витамина D. В настоящее время очень часто встречается дефицит витамина D, который неблагоприятно влияет на течение и исход беременности, а также на здоровье и развитие будущего малыша.
Инструментальные методы обследования:
УЗИ органов малого таза на 20-22-й день менструального цикла
УЗИ молочных желёз (5–11-й день цикла), пациенткам старше 40 лет — маммография (5–11-й день цикла).
- Консультации специалистов:
При прегравидарной подготовке необходимо пройти консультации отоларинголога, стоматолога с целью выявления хронических очагов инфекции и проведении их санации, других специалистов — по показаниям.
Консультацию генетика рекомендуется пройти в следующих ситуациях:
При наличии у супругов (в настоящем или предыдущих браках) ребёнка с наследственными заболеваниями или врожденными пороками развития
Присутствие в анамнезе двух выкидышей у женщины в возрасте до 35 лет
Выявление хромосомных аномалий в остатках плодного яйца после досрочного прерывания беременности.
Если у женщины, планирующей беременность есть патология зрения (например, средняя или высокая степень миопии, дистрофия сетчатки и др.), показана консультация офтальмолога.
При наличие у мужчины урологических заболеваний — показание к привлечению уролога-андролога, который должен составить план дополнительных лечебно-профилактических мероприятий. Также мужчин, имеющих факторы риска (воспалительные заболевания репродуктивных органов и ИППП в анамнезе, возраст старше 40 лет, вредные условия труда), уролог-андролог может направить на оценку спермограммы.
- Профилактические мероприятия:
Планирование беременности.
Для благоприятного течения и исхода беременности является ее планирование. Это дает возможность будущим родителям правильно подготовиться к беременности, улучшить собственное здоровье, исключить или уменьшить воздействие факторов риска и произвести зачатие в наиболее оптимальный для них период.
Самое первое, на что необходимо обратить внимание – интервал между беременностями – это временной интервал между датой зачатия и датой окончания предыдущей беременности. При планировании беременности также учитывают интергенетический интервал– период между последовательными родами. Благоприятным интервалом между родами считается 24 + 9 месяцев (время от родоразрешения до зачатия плюс длительность беременности). Этот срок достаточен и после оперативного родоразрешения для стабилизации рубца на матке и снижения риска разрыва матки в ходе следующей беременности.
Единственный путь гарантированного соблюдения оптимального интервала между родами – рациональная контрацепция.
Коррекция образа жизни (пищевого поведения, веса, физической активности)
Соблюдение режима дня, исключение стрессов, рациональные физические нагрузки и сбалансированный режим питания являются наиболее важными аспектами при проведение планирования беременности
Необходимо рассказать будущим родителям о негативном влиянии табакокурения (в том числе и пассивного), злоупотребления алкоголем, употребления наркотических средств на возможность зачатия, вынашивание и исход беременности.
Нормализация режима дня (отход ко сну не позднее 23.00–24.00 обоим супругам; длительность сна 7–8 ч), умеренные физические нагрузки, снижение воздействия стрессов, сбалансированный режим питания. Количество белковой пищи в рационе питания должно составлять не менее 120 г в сутки. Не следует злоупотреблять фруктами (оптимально съедать два крупных плода в день). Необходимо ограничить употребление быстрых углеводов, обогатить меню продуктами, содержащими повышенное количество полиненасыщенных жирных кислот (ПНЖК): главным образом ω-3- и ω-6-жирных кислот (рыба и морепродукты).
При наличие ожирения как у женщин, так и у мужчин, рекомендовано снижение массы тела во избежание осложнений беременности и родов.
Мужчинам следует ограничить воздействие вредных физических факторов, в первую очередь не допускать перегрева репродуктивных органов (как локального — например, при подогреве сидений автомобиля, так и общего — горячие ванны, банные процедуры). Необходимо также информировать мужчину о негативном влиянии на репродуктивную функцию вредных производственных факторов.
Оптимальный для зачатия режим регулярной половой жизни — 2–3 раза в неделю без использования методов контрацепции.
Дополнительный прием витаминов и микроэлементов.
Прием препаратов фолиевой кислоты
Для всех женщин, планирующих беременность, обязателен приём фолатов в суточной дозе 400–800 мкг не менее чем за 3 месяца до наступления беременности и как минимум на протяжении всего I триместра (до 12 нед беременности).
Дефицит фолатов может вызвать врожденные пороки развития, такие как
дефект нервной трубки
пороки сердечно-сосудистой системы
аномалии опорно-двигательного аппарата (аномалии конечностей и т.д.)
пороки мочевыделительной системы.
Дополнительный прием йода
Всем женщинам, планирующим беременность, обязательно получать не менее 150 мкг йода в сутки. Женщинам проживание в эндемичном по йоддефициту районах служит показанием к увеличению профилактической дозы йода до 250 мкг/сут. Йод необходим для нормального развития щитовидной железы и мозга плода.
Коррекция дефицита витамина D
Женщинам, готовящимся к зачатию, желательно получать витамин D в профилактических дозах, поскольку Россия эндемична по его недостатку. Для профилактики дефицита витамина D следует получать не менее 600–800 МЕ витамина D в сутки. При наступлении беременности дозу необходимо увеличить до 800–1200 МЕ/сут. Витамин D в небольших количествах поступает с пищей (жирная рыба, печень, яичный желток, некоторые злаки), большая часть синтезируется из холестерина при воздействии ультрафиолетовых волн солнечного света на кожу. Доказано, что дефицит витамина D, во время беременности связан с риском развития таких состояний, как преэклампсия, гестационный сахарный диабет, преждевременные роды, рождения детей с задержкой внутриутробного развития, а также развития у них нарушений опорно-двигательного аппарата.
Прием полиненасыщенных жирных кислот (ПНЖК)
Для всех женщин в период планирования беременности рекомендовано поступление ПНЖК в количестве 200–300 мг в сутки. Большая часть ПНЖК поступает в организм с продуктами, такими как рыба и морепродукты, в связи с этим потребление данных продуктов в период планирования беременности необходимо увеличить. Также женщине можно назначить дополнительный приём ПНЖК в виде медикаментозной терапии в той же дозе. ПНЖК играют важную роль в развитии зрительного анализатора и функционировании центральной нервной системы (ЦНС) плода, обеспечивая лучшие показатели дальнейшего психосоциального и когнитивного развития, также они важны для развития иммунной системы плода, профилактики аллергических заболевания дыхательных путей, в первую очередь бронхиальной астмы, у её ребёнка во взрослом возрасте. Доказано, что приём ПНЖК улучшает также исходы беременности, снижает риск рождение детей с массой тела, не соответствующей сроку беременности.
Но обязательно необходимо помнить, что при дополнительном приеме витаминов и минеральных веществ необходимо учитывать возможные негативные последствия их перенасыщения (тератогенность, риск многоплодия, аллергические реакции, снижение функции щитовидной железы, токсическое воздействие на печень и желудочно-кишечный тракт).
Расширенный объем лечебно-профилактических мероприятий у женщин с отягощенным акушерско-гинекологическим анамнезом и наличием хронических заболеваний.
При наличии гинекологического или хронического заболевания с целью подбора индивидуального и рационального плана обследования при планировании беременности необходимо обратиться к врачу акушеру-гинекологу или к врачу другой специализации, который компетентен в вопросах вашего хронического заболевания. Коррекция выявленных соматических и гинекологических заболеваний в период планирования беременности обеспечивает профилактику осложнений беременности и улучшает прогноз рождения здорового ребенка.
Сделайте выбор в пользу здоровья, и организм не замедлит вас отблагодарить: крепкая семья, здоровые дети — это ли не радость?
Нормальная беременность – одноплодная беременность плодом без генетической патологии или пороков развития, длящаяся 37-41 недель, протекающая без акушерских и перинатальных осложнений.
Нормальная беременность диагностируется при визуализации в полости матки одного эмбриона/плода с наличием сердцебиения без пороков развития при ультразвуковом исследовании.
Жалобы, характерные для нормальной беременности:
-
Тошнота и рвота наблюдаются у каждой 3-й беременной женщины. В 90% случаев тошнота и рвота беременных являются физиологическим признаком, в 10% – осложнением беременности. При нормальной беременности рвота бывает не чаще 2-3-х раз в сутки, чаще натощак, и не нарушает общего состояния пациентки. В большинстве случаев тошнота и рвота купируются самостоятельно к 16-20 неделям беременности и не ухудшают ее исход [3, 4].
-
Масталгия является нормальным симптомом во время беременности, наблюдается у большинства женщин в 1-м триместре беременности и связана с отечностью и нагрубанием молочных желез вследствие гормональных изменений.
-
Боль внизу живота во время беременности может быть нормальным явлением как, например, при натяжении связочного аппарата матки во время ее роста (ноющие боли или внезапная колющая боль внизу живота) или при тренировочных схватках Брекстона-Хиггса после 20-й недели беременности (тянущие боли внизу живота, сопровождающиеся тонусом матки, длящиеся до минуты, не имеющие регулярного характера).
-
Изжога (гастроэзофагеальная рефлюксная болезнь) во время беременности наблюдается в 20-80% случаев. Чаще она развивается в 3-м триместре беременности [5–7]. Изжога возникает вследствие релаксации нижнего пищеводного сфинктера, снижения внутрипищеводного давления, и одновременном повышении внутрибрюшного и внутрижелудочного давления, что приводит к повторяющемуся забросу желудочного и/или дуоденального содержимого в пищевод.
-
Запоры – наиболее распространенная патология кишечника при беременности, возникает в 30-40% наблюдений [8]. Запоры связаны с нарушением пассажа по толстой кишке и характеризуются частотой стула менее 3-х раз в неделю. Признаки запора - см. клинические рекомендации «Запор» 2021 г. [9].
-
Примерно 8-10% женщин заболевают геморроем во время каждой беременности [10]. Причинами развития геморроя во время беременности могут быть: давление на стенки кишки со стороны матки, застой в системе воротной вены, повышение внутрибрюшного давления, врожденная или приобретенная слабость соединительной ткани, изменения в иннервации прямой кишки.
-
Варикозная болезнь развивается у 30% беременных женщин [11]. Причиной развития варикозной болезни во время беременности является повышение венозного давления в нижних конечностях и расслабляющее влияние на сосудистую стенку вен прогестерона, релаксина и других биологически активных веществ - см. клинические рекомендации «Варикозное расширение вен нижних конечностей» 2021 г. [12].
-
Влагалищные выделения без зуда, болезненности, неприятного запаха или дизурических явлений являются нормальным симптомом во время беременности и наблюдаются у большинства женщин.
-
Боль в спине во время беременности встречается с частотой от 36 до 61%. Среди женщин с болью в спине у 47-60% боль впервые возникает на 5-7-м месяце беременности [13–15]. Самой частой причиной возникновения боли в спине во время беременности является увеличение нагрузки на спину в связи с увеличением живота и смещением центра тяжести, и снижение тонуса мышц под влиянием релаксина.
-
Распространенность боли в лобке во время беременности составляет 0,03-3%, и возникает, как правило, на поздних сроках беременности [16].
-
Синдром запястного канала (карпальный туннельный синдром) во время беременности возникает в 21-62% случаев [17, 18] в результате сдавления срединного нерва в запястном канале, и характеризуется ощущением покалывания, жгучей болью, онемением руки, а также снижением чувствительности и моторной функции кисти.
Как правильно питаться во время беременности?
Вопрос о питании во время беременности жизненно важен. И задуматься о нем надо не тогда, когда будущая мама наберет излишний вес или выявиться избыточное содержание глюкозы в крови, а еще при планировании беременности. Также стоит беспокоится , если женщина весит мало или прибавляет недостаточно в весе. Убедить себя заботиться о правильном питании непросто, но результат стоит того.
Неправильность питания может быть разного рода:
- Недостаток
- Неправильное соотношение необходимых компонентов
- Плохое качество продуктов
- Избыток
К необходимым компонентам в питании относятся:
- Белки
- Углеводы
- Жиры
- Витамины
- Минеральные вещества
- Вода
Прежде всего пища должна быть максимально близка к природному состоянию. Чем сильнее рафинированнее продукт, чем сильнее он обработан, тем больше его следует избегать (например, разница между картошкой фри, жаренной в рафинированном масле и картошкой запеченной в мундире, очевидна ).
Если овощи - то лучше экологически чистые и сырые ,корнеплоды запекайте в мундире; если это злаки - то блюда , приготовленные лично Вами из цельного зерна (крупы используйте малообработанные - коричневый рис, перловая, гречневая, кукурузная, а не крупы "экстра"), если сладости - то пусть это будет свежий персик, кусок дыни, мед, сухофрукты.
Можно не беспокоится по поводу лишнего веса, пока Вы едите такую пищу. Разумеется, следует питаться не менее трех раз в день, а лучше чаще, мелкими порциями.
Избегайте максимально далеких от природы продуктов: снэков, консервов, фаст-фуда, сладостей, всех продуктов с длительным сроком хранения. Не ешьте полуфабрикаты, готовую выпечку, соусы, майонезы - они содержат транс-изомеры жирных кислот, которые мешают усваиваться полезным жирам. По этой же причине не готовьте на маргарине.
Не ограничивайте себя в жидкости, пить до 3 литров в день - это норма, беременная женщина не должна испытывать жажду. Однако надо выбирать правильные напитки.
Сладкое питье: компоты, консервированные соки, нектары, газированная вода - задерживают жидкость в организме, их лучше из рациона исключить. Пейте чистую воду, пропущенную через фильтр или взятую из источника.
Итак, обсудим все самое важное относительно каждого из перечисленных компонентов питания.
Начнем с белков. Вот, что они обеспечивают во время беременности:
- рост и развитие ребенка, плаценты, матки и молочных желез матери, а также запасы, которые будут использованы во время кормления грудью;
- транспорт питательных веществ , витаминов, микроэлементов;
- иммунную защиту , так как антитела против бактерий и вирусов - это белки;
- оптимальную работу свертывающей и противосвертывающей систем , так как факторы свертывания - то же белки;
- поддержание осмотического давления плазмы: это свойство, которое не позволяет жидкой части крови покидать сосудистое русло, тем самым препятствуя возникновению отеков и сгущению крови ( за это важнейшее качество крови, помимо белка альбумина, отвечает и хлорид натрия, то есть поваренная соль: в пищу лучше употреблять серую крупную морскую соль, она полезнее очищенной йодированной мелкой соли, так как имеет природное происхождение и содержит в следовых количествах многие необходимые микроэлементы ); поэтому малобелковые диеты неуместны во время беременности.
О какой белковой недостаточности может идти речь в современном обществе? Например:
- из-за отсутствия аппетита (частая ситуация в первом триместре беременности);
- из-за того, что пища содержит мало белков или они плохого качества ("голодание в изобилии");
- из-за того, что некогда есть и некогда готовить (типичная ситуация для работающих женщин и многодетных мам);
- когда в рационе у женщины присутствует мало углеводов (тогда белки сжигаются вместо топлива, а на строительство их не хватает.
Эти категории нуждаются в исправлении диеты и изменении отношения к такому важному вопросу, как питание. Поэтому, если женщина мало прибавляет в весе, у малыша задержка роста по УЗИ, появляются отеки, если начиная со второго триместра увеличены показатели гемоглобина, повышается артериальное давление - прежде всего это требует серьезной проверки и коррекции питания. Поступлению, перевариванию и всасыванию белков могут препятствовать различные болезненные состояния желудка, кишечника, печени, почек - тогда понадобится помощь хорошего врача. Разумным советом для всех будет включать в свой ежедневный рацион нежирное мясо, птицу, или рыбу, приготовленные на пару или запеченные, а также натуральный творог, прессованный сыр, натуральное молоко, растительные белки. В день белковая пища должна составлять не менее двух порций размером с ладонь.
Жиры. Тяжелые жиры, которые получаются при жарке на масле, большой пользы не принесут. Но вот рыба и нерафинированные растительные масла необходимы, в них содержаться омега-3 и омега-6 жирные кислоты. Незаменимые жирные кислоты (НЖК) необходимы для построения мозговой и нервной системы малыша, формирования его глаз, половой системы; для правильного течения родовой деятельности, предотвращают гестоз. Уникальная способность доставлять к головному мозгу в больших количествах особые молекулы жирных кислот, которые необходимы для его развития - характерная особенность человека. Растущий мозг остро нуждается в жирной кислоте, называемой ДГК (декозагексаеновой кислоте): 50% молекул жирных кислот, которые служат "строительным материалом" для развивающегося мозга - это ДГК. Длинноцепочечные молекулы этой полиненасыщенной жирной кислоты из группы омега-3 образуются и содержаться практически только в цепи питания обитателей моря. Люди с их огромным мозгом слабо приспособлены к тому, чтобы самостоятельно синтезировать молекулу, отвечающую за питание нервной системы. То есть человеческий организм просто запрограммирован на то, чтобы включать это вещество в свой рацион питания, а говоря практически - употреблять морепродукты. Устраивайте рыбный день 2-3 раза в неделю. Настоящий кладезь полезных жиров - семена чиа и семена льна. Они также богаты белком, кальцием и калием. Не надо забывать также полезные семена тыквы и подсолнечника, кунжута (также богат кальцием), из орехов - миндаль, грецкий орех и кедровый орех. Но! Орехи обладают высокой калорийностью, поэтому надо следить за порциями: где-то 20 штучек миндаля или 15 половинок грецкого ореха в день. Фрукт авокадо богат омега-3, помогает снижать общий вес. Омега-3 есть и в других продуктах: темно- зеленые листовые овощи (портулак, морские овощи). Омега-6 кислоты содержаться в свином жире, красном мясе, яйцах.
Витамины и Микроэлементы. Всем будущим мамочкам нужны витамины. Для этого нужно пользоваться дарами природы. Из продуктов питания с высоким содержанием витаминов, кальция, железа и многих других микроэлементов ( а также белка и клетчатки) лучшими являются салаты и прочая зелень: кудрявая капуста, кресс водяной, шпинат, зеленый чеснок, петрушка, кинза, зелень горчицы, морские водоросли, спирулина (морскую капусту употребляйте как можно чаще - это источник йода). Клетчатка необходима и для правильного пищеварения, она устраняет чувство голода и помогает избежать употребления вредных продуктов. Салат из зелени, овощей с растительным маслом (лучше нерафинированным оливковым, льняным, кунжутным) нужно кушать не реже одного раза в день, идеальный вариант добавлять в него свежемолотые семена льна, тыквы или орехи. Помните, что чем больше разноцветной пищи на тарелке, тем лучше, значит в ней содержаться практически все необходимые витамины и микроэлементы. Фолиевая кислота (витамин В9) участвует в процессах , связанных с делением и ростом клеток, участвует в синтезе гемоглобина. Это особенно важно в первом триместре беременности, когда формируются основные структуры нервной системы плода, правильная закладка которых во многом обеспечивается фолиевой кислотой. Фолиевая кислота необходима для развития всех органов и тканей, нормального развития зародыша, процессов кроветворения. Высокое содержание фолиевой кислоты отмечено в спарже, авокадо, бананах, черных бобах, яичных желтках, гречневой и овсяной кашах, хлебе грубого помола, зеленой фасоли, листовых зеленых овощах, чечевице, печени, апельсинах и др. цитрусовых, в шпинате, землянике, тунце, зародышах пшеницы и йогурте. То есть этот витамин можно получать с достаточно разнообразным рационом. Потребность беременной женщины в фолиевой кислоте составляет 400-600 мкг в сутки. Завтрак из одной чашки каши и стакана апельсинового сока обеспечивает половину ежедневной потребности в фолиевой кислоте. При здоровой микрофлоре кишечника, фолиевая кислота может синтезироваться и там. Здоровая кишечная микрофлора - это мощный барьер, защищающий от всевозможных бактерий. Она также играет первостепенную роль в синтезе витаминов ( группы PP,B,K, биотин ), гормонов, антибиотических и других веществ и нейтрализации токсинов; усиливает всасывание ионов железа, кальция. витамина D, активирует пристеночное пищеварение в кишечнике. Кроме того, она существенно влияет на развитие и созревание иммунной системы (биоценоз кишечника - основа иммунитета). В тот момент, когда младенец покидает материнское лоно, его пищеварительный тракт и слизистые оболочки стерильны. Уже спустя несколько часов в носу, во рту, в кишечнике новорожденного поселяются миллиарды бактерий, и важнейший вопрос, - какого рода бактерии первыми колонизируют его организм. Бактериологам хорошо известно, что микроорганизмы, первыми "оккупировавшими" новое стерильное поле, скорее всего, и будут впоследствии господствовать на нем. Человеческому младенцу предназначено появляться на свет через отверстие, расположенное вблизи анального отверстия матери. Это своего рода гарантия того, что организм ребенка, и прежде всего его пищеварительный тракт будет сразу же заселен огромным разнообразием полезных микробов, находящихся в организме матери. Поэтому , регулярный стул - это первое, чего нужно добиться. А сразу за этим - достаточное количество лакто- , бифидо- , и других полезных бактерий в кишечнике. В этом помогут закваски "Эвиталия" и" Йогуртель" - они содержат живые полезные микроорганизмы, витамины, микроэлементы. В результате происходит восстановление кишечной микрофлоры, функции ЖКТ, иммунной системы, а также влагалищной микрофлоры.
Углеводы. Здесь рекомендации касаются прежде всего качества угдеводов. Самый полезный совет - оценивать углеводы в соответствии с их гликемическим индексом (ГИ). По возможности, нужно выбирать продукты с низким гликемическим индексом. Продукт имеет высокий ГИ , если по усвоении он вызывает быстрое и значительное повышение уровня глюкозы в крови (гликемии). На практике это означает, что женщина должна воздерживаться от сладких напитков, класть в чай меньше сахара и меда. Есть опубликованные таблицы гликемических индексов для пищевых продуктов. Из этих таблиц мы, например, узнаем, что у овсяной или ячменной каши низкий ГИ, также как и у цельнозернового хлеба или макаронных изделий. Напротив, картофель и пицца - продукты с высоким ГИ, и их стоит есть поменьше. У фруктозы (фруктового сахара), очень низкий ГИ. Сравнение глюкозы и фруктозы показывает, что их ГИ 100 и 23 соответственно. Вывод - беременной женщине нужно есть больше фруктов и овощей. Также надо помнить, что необходима регулярная физическая нагрузка. Главное для малыша с первых дней беременности, а может и еще раньше - это забота. Заботьтесь о своем здоровье, здоровье малыша, питайтесь правильно!
Беременность – это физиологический процесс, происходящий в организме женщины и заканчивающийся рождением ребенка.
Первым и самым важным пунктом в начале беременности является консультация врача акушера-гинеколога, во время которой подтверждается факт беременности и определяется ее срок, проводится общий и гинекологический осмотр, также составляется план дальнейших обследований, осмотров, и даются рекомендации по образу жизни, питанию, назначаются необходимые витамины и лекарственные препараты (при необходимости).
Оптимальным является планирование беременности, когда на прегравидарном этапе (до беременности) есть возможность провести полное обследование и лечение выявленных заболеваний при необходимости, плановую вакцинацию, начать соблюдать здоровый образ жизни и принимать фолиевую кислоту с целью максимального повышения вероятности рождения здорового ребенка.
В среднем, кратность посещения врача акушера-гинеколога во время беременности при отсутствии патологии беременности составляет от 5 до 7 раз. Оптимальным временем первого визита к врачу является 1-й триместр беременности (до 10 недель).
Вы должны четко соблюдать все рекомендации врача, своевременно проходить плановое обследование, соблюдать рекомендации по правильному образу жизни во время беременности, а именно:
-
избегать работы, связанной с длительным стоянием или с излишней физической нагрузкой, работы в ночное время и работы, вызывающей усталость,
-
избегать физических упражнений, которые могут привести к травме живота, падениям, стрессу: занятий контактными видами спорта, различных видов борьбы, видов спорта с ракеткой и мячом, подводного погружения,
-
быть достаточно физически активной, ходить, делать физическую зарядку для беременных в течение 20-30 минут в день (при отсутствии жалоб и противопоказаний),
-
при путешествии в самолете, особенно на дальние расстояния, одевать компрессионный трикотаж на время всего полета, ходить по салону, получать обильное питье, исключить алкоголь и кофеин,
-
при путешествии в автомобиле использовать специальный трехточечный ремень безопасности,
-
сообщить врачу о планируемой поездке в тропические страны для проведения своевременной вакцинации,
-
правильно и регулярно питаться: потреблять пищу достаточной калорийности с оптимальным содержанием белка, витаминов и минеральных веществ, с обязательным включением в рацион овощей, мяса, рыбы, бобовых, орехов, фруктов и продуктов из цельного зерна,
-
избегать использования пластиковых бутылок и посуды, особенно при термической обработке в ней пищи и жидкости, из-за содержащегося в ней токсиканта бисфенола А,
-
ограничить потребление рыбы, богатой метилртутью (например, тунец, акула, рыба-меч, макрель),
-
снизить потребление пищи, богатой витамином А (говяжей, куриной утиной печени и продуктов из нее),
-
ограничить потребление кофеина менее 300 мг/сутки (1,5 чашки эспрессо по 200 мл или 2 чашки капучино/лате/американо по 250 мл, или 3 чашки растворимого кофе по 250 мл),
-
избегать употребления в пищу непастеризованное молоко, созревшие мягкие сыры, паштеты, плохо термически обработанную пищу,
-
если Вы курите, постараться бросить курить или снизить число выкуриваемых в день сигарет,
-
избегать приема алкоголя во время беременности, особенно в первые 3 месяца.
Немаловажным для беременной женщины является ее эмоциональный фон. На всем протяжении беременности Вам нужно избегать стрессовых ситуаций и эмоциональных переживаний.
Половые контакты во время беременности не запрещены при Вашем нормальном самочувствии. В случае болей, дискомфорта, появлении кровяных выделений при половых контактах, а также при появлении зуда, жжения во влагалище и белей необходимо прекратить половые контакты и обратиться к врачу.
Также Вы должны обратиться к врачу при появлении следующих жалоб:
-
рвота> 5 раз в сутки,
-
потеря массы тела> 3 кг за 1-1,5 недели,
-
повышение артериального давления> 120/80 мм рт. ст.,
-
проблемы со зрением, такие как размытие или мигание перед глазами,
-
сильная головная боль,
-
боль внизу живота любого характера (ноющая, схваткообразная, колющая и др.),
-
эпигастральная боль (в области желудка),
-
отек лица, рук или ног,
-
появление кровянистых или обильных жидких выделений из половых путей,
-
лихорадка более 37,5,
-
отсутствие или изменение шевелений плода на протяжении более 12 часов (после 20 недель беременности).
Если у Вас резус-отрицательная кровь, то Вашему мужу желательно сдать анализ на определение резус-фактора. При резус отрицательной принадлежности крови мужа Ваши дальнейшие исследования на выявления антирезусных антител и введение антирезусного иммуноглобулина не потребуются.
Начиная со второй половины беременности, Вам рекомендуется посещать курсы для будущих родителей, где Вам будут даны ответы на возникающие во время беременности вопросы.
Клинические симптомы, которые требуют незамедлительного обращения к врачу-акушеру-гинекологу во время беременности, могут быть различными и иметь разную степень серьезности. Вот несколько основных признаков, наличие которых требует консультации специалиста:
- Кровотечение из влагалища: любое кровотечение во время беременности требует внимания врача, особенно если оно интенсивное или сочетается с болями внизу живота.
- Отеки: значительные отеки рук, ног, лица или других частей тела могут быть признаком проблем с почками или другими системами организма.
- Неприятные выделения из влагалища: изменение запаха, цвета или консистенции выделений может свидетельствовать о наличии инфекции или других проблем.
- Сильные боли внизу живота: появление интенсивных болей в животе, особенно если они сопровождаются другими симптомами, например, рвотой, головной болью или желтушностью кожи, требует медицинского вмешательства.
- Сильная головная боль, видение халосов вокруг предметов, боли в области живота, тошнота и рвота: эти симптомы могут быть признаками преэклампсии – состояния, которое требует немедленного обращения к врачу.
Если у вас возникли какие-либо из этих симптомов, я настоятельно рекомендую вам немедленно обратиться к врачу-акушеру-гинекологу для получения профессиональной консультации и оценки вашего состояния.
Показания для госпитализации в акушерско-гинекологический стационар:
- Развитие родовой деятельности.
- Излитие или подтекание околоплодных вод.
- Кровянистые выделения из половых путей, свидетельствующие об угрозе выкидыша.
- Признаки угрожающих ПР.
- Признаки ПОНРП.
- Признаки ИЦН.
- Рвота беременных > 10 раз в сутки и потеря массы тела > 3 кг за 1-1,5 недели при отсутствии эффекта от проводимой терапии.
- Однократное повышение диастолического АД>110 мм рт. ст. или двукратное повышение диастолического АД>90 мм рт. ст. с интервалом не менее 4 часов.
- Повышение систолического АД>160 мм рт. ст.
- Протеинурия (1+).
- Симптомы полиорганной недостаточности (головная боль, нарушения зрения, боли в эпигастрии, рвота, симптомы поражения печени, олиго\анурия, нарушения сознания, судороги в анамнезе, гиперрефлексия).
- Признаки хориоамнионита.
- ЗРП 2-3 степени.
- Нарушение функционального состояния плода по данным допплерометрии и КТГ.
- Внутриутробная гибель плода.
- Острый живот.
- Острые инфекционные и воспалительные заболевания.
Показания к выписке пациента из медицинской организации:
- После родов.
- После купирования симптомов угрожающего выкидыша, угрожающих ПР, ИЦН с прогрессирующей беременностью.
- После купирования симптомов рвоты беременных с пролонгирующейся беременностью.
- После купирования причины острого живота с пролонгирующейся беременностью.
- После излечения острых инфекционных и воспалительных заболеваний с пролонгирующейся беременностью. Показания для госпитализации в акушерско-гинекологический стационар 3-й группы: Наличие рубца на матке после операции кесарева сечения и расположение плаценты по передней стенке матки согласно данным УЗИ (группа высокого риска по врастанию плаценты). Кратность посещения врача акушера-гинеколога во время нормальной беременности: Оптимальная кратность посещения врача акушера-гинеколога беременной женщиной с нормально протекающей беременностью составляет от 4 до 7 раз. Оптимальным временем первого визита к врачу является 1-й триместр беременности (до 10 недель).
Календарь медицинского наблюдения
Женщины во время беременности ведут себя по-разному. Одни очень беспокоятся за здоровье малыша, поэтому спешат сделать полное обследование своего организма, включая самые экзотические виды лабораторных обследований. Другие, наоборот, не считают нужным посещать поликлинику и сдавать анализы, если нормально себя чувствуют. В данном случае важно найти золотую середину, что позволит контролировать состояние будущей мамочки и растущего ребеночка, и при необходимости немедленно предпринять меры для его улучшения.
В настоящее время существует регулируемый на законодательном уровне минимум обязательных анализов и обследований, которые беременная женщина должна пройти во время беременности. Этот список может изменяться в зависимости от состояния здоровья пациентки, наличия у нее хронических заболеваний или появления тревожных симптомов со стороны плода. Решение об изменении плана медицинского наблюдения в подобных случаях принимает лечащий врач. Наблюдение беременных осуществляется согласно приказа МЗ 1130н от 20.10.2020г.
Обследования в первом триместре беременности
Врачи женской консультации рекомендуют будущим мамочкам первый раз посетить гинеколога и встать на учет в женской консультации в срок до 12 недели их беременности. На первой консультации специалист заводит «Индивидуальную карту беременной и родильницы» по которой будущая мама будет наблюдаться в женской консультации, а затем оформляет и выдает каждой пациентке обменную карту – с которой она пойдет в выбранный родильный дом) и список лабораторных обследований, которые она должна пройти в обязательном порядке. Для тех будущих мам, которые начнут наблюдаться в женской консультации до 12 недель беременности, положено единовременное пособие от государства (см. сайт Фонда Социального Страхования РФ, виды и размеры пособий). Пожалуйста, учитывайте, что акушерский срок беременности рассчитывается не со дня зачатия, а с первого дня последней менструации.
Важно помнить, что для полного оформления обменной карты нужно будет пройти ряд специалистов. Поэтому не следует затягивать с визитом и уже после планового посещения гинеколога следует отправиться на обследование к терапевту, хирургу, эндокринологу, отоларингологу, стоматологу и окулисту (нужных специалистов выберет лечащий врач на основании оценки медицинской истории беременной женщины). К прохождению данных специалистов нужно отнестись со всей серьезностью, ведь именно от их заключения во многом зависит план ведение конкретной беременности.
Кроме этого, в первом триместре беременности каждая женщина должна сдать ряд анализов, среди которых:
привычный всем общий анализ крови;
важное определение группы и резус-фактора, если у мамы окажется отрицательный резус-фактор, нужно будет проверить резус-фактор будущего отца;
биохимический анализ крови;
определение свертываемости крови;
исследование на наличие антител к краснухе (при необходимсти расширенного обследования мжет быть назначен комплекс , TORCH-инфекциям, в частности, токсоплазме, цитомегаловирусу, герпетической инфекции);
анализы на сифилис, гепатиты В и С, ВИЧ;
мазок на влагалищную флору и посев на микрофлору из цервикального и чувствительность к антибиотикам;
посев мочи на микрофлору и чувствительность к антибиотикам;
ЭКГ, УЗИ почек.
Консультации специалистов (терапвт, офтальмолог,ЛОР, стоматолог, а так же других узких специалистов при наличии показаний)
Список может быть как шире, так и уже, более подробную информацию можно получить у лечащего врача. При постановке на учет врач проводит общий и гинекологический осмотр беременной женщины с занесением полученных данных в ее обменную карту.
Ошибочно полагать, что какие-то из перечисленных выше анализов являются необязательными или их можно избежать. Только полное исполнение рекомендаций врача по объему обследования, позволит оценить состояние здоровья будущей матери, ведь ей предстоит достаточно напряженный период, который также закладывает и основу здоровья ребенка в будущем.
Если во время беременности женщина отказывается сдавать кровь на ВИЧ, тогда данный анализ проведут малышу сразу после рождения. Очень важно оценить статус по ВИЧ инфекции как можно раньше до родов. К сожалению, многие женщины не знают о своем статусе по ВИЧ инфекции, а ведь в случае правильного выполнения профилактики передачи от матери к ребенку, риск рождения малыша с ВИЧ инфекцией практически равен нулю.
А как обстоят дела с другими анализами из обязательного списка? Своевременно сделанные исследования на TORCH-инфекции помогут вовремя диагностировать заболевание. Общий и биохимический анализ крови даст возможность оценить состояние здоровья женщины, исключить анемию беременности и вести контроль уровня форменных элементов крови. Анализ мочи необходим для оценки функции почек.
Обычно врач-гинеколог в женской консультации приглашает на прием беременных женщин в первом триместре с частотой 1 раз в 4 недели.
Первый триместр беременности подходит к концу? Самое время для ультразвукового исследования. УЗИ на 11-13 неделе позволяет:
определить точные сроки гестации;
дать заключение о количестве плодов в матке;
диагностировать возможные проблемы формирования нервной трубкой плода, дефекты конечностей и брюшной стенки.
Кроме того, в первый скрининг входит определение особых, связанных с беременностью белков (РАРР-А и βХГЧ) с помощью анализа крови. На основание результатов УЗИ и анализа крови на эти белки, врач принимает решение о наличие или отсутствие риска врожденных аномалий развития у плода и может направить беременную на консультацию к врачу-генетику.
Второй триместр беременности и необходимые анализы и исследования
С 14 по 28 неделю беременности женщина пребывает во втором триместре. В это время врач назначает ей обследования, которые помогают оценить состояние будущего ребенка, определить наличие отклонений в развитии. На 16-18 неделе специалисты могут порекомендовать (особенно беременным старше 35 лет, женщинам с неблагоприятным акушерским анамнезом и т.п.) пройти тест с исследованием уровней альфа-фетопротеина (АФП), хорионического гонадотропина (ХГ) и неконъюгированного эстриола (НЭ), которые являются маркерами хромосомных аномалий. Повышенные концентрации этих веществ могут указывать на риск наличия генетических отклоненийй у ребенка. В случае если эти показатели повышены, после проведения УЗИ женщина будет направлена на медико-генетическое консультирование.
После 18 недели гестации (беременности) женщине необходимо пройти второе плановое ультразвуковое исследование. Эта процедура дает возможность:
с уверенностью определить пол будущего крохи;
оценить развитие органов и систем ребенка и диагностировать аномалии внутриутробного развития плода;
оценить качество околоплодных вод и измерить их количество;
выявить предлежание плаценты.
Помимо всего, женщине необходимо каждые две-три недели посещать врача с консультативным визитом, и каждый раз сдавать анализ крови и мочи. Это следует делать для своевременной диагностики развития анемии или нарушения работы почек. На каждом визите врач будет оценивать ваш вес, объем живота, высоту стояния дна матки и ряд других важных показателей. Кроме того, для исключения диабета беременных во втором триместре может быть выполнен тест на толерантность к глюкозе.
Третий триместр беременности: анализы после 28 недели
С 30 недель беременности работающие женщины имеют право уходить в декретный отпуск. Для его оформления им понадобится посетить женскую консультацию и собрать необходимые документы. Именно на этом сроке гестации рекомендуется пройти третье по счету и последнее при нормальном течении беременности УЗИ с доплерометрией, которое позволяет оценить:
состояние здоровья плода с определением патологий, которые невозможно было диагностировать в первом и втором триместре;
рост и развитие ребенка, а также наличие задержки внутриутробного развития (если имеется);
точное месторасположения плаценты, пуповины и малыша;
количество околоплодных вод.
Доплерометрия дает возможность оценить кровоток по сосудам пуповины и плаценты. Для чего необходим допплер? Все очень просто. По состоянию кровотока можно судить о качестве внутриутробного питания малыша и предположить его гипоксию (недостаток кислорода). Кроме того, врач может дополнительно назначить кардиотокографию.
Ближе к 36 неделе беременная женщина еще раз сдает анализы крови на ВИЧ, гепатиты и сифилис, а также мазок из влагалища и биохимический тест крови. Если все эти анализы окажутся в норме, тогда женщина может спокойно ожидать наступления родов, посещая своего врача каждую неделю. В случае наличия отклонений по результатам тестов, пациентку берут под контроль или госпитализируют для дальнейшего обследования, лечения и определения дальнейшей тактики ведения и родоразрешения.
Не стоит забывать, что своевременные обследования помогают предупредить развитие сложных вариантов течения беременности и позволяют диагностировать заболевания на ранних сроках, когда они легче поддаются коррекции. Это особенно важно в период беременности, поскольку дает возможность сохранить здоровье будущего малыша и исключить риск осложнений у матери.
При необходимости применять какой-либо препарат во время беременности будущая мать должна помнить:
- любой лекарственный препарат во время беременности (на любом сроке) можно применять только в соответствии с показаниями и только по назначению лечащего врача;
- при выборе лекарственного средства необходимо отдавать предпочтение только тем лекарственным средствам, которые имеют доказанную эффективность;
- отдавать предпочтение монотерапии, то есть лечение следует по возможности проводить только одним препаратом; комбинированное лечение в этот период нежелательно;
- местное лечение более желательно, чем системное (внутрь, внутривенно, внутримышечно) назначение лекарственного средства.
- беременная должна помнить, что полностью безопасных и абсолютно безвредных лекарственных препаратов не существует.
Самым опасным периодом для применения любых лекарственных средств, причем и химического, и натурального происхождения, считается первый триместр беременности (первые 12 гестационных недель), когда у плода закладываются все органы и системы, которые в дальнейшем будут только развиваться и формирование плаценты. Именно на этом сроке плод считается наиболее уязвимым для любых химических и лекарственных веществ.
Мировые тенденции в отношении ранних сроков беременности с позиций доказательной медицины однозначны: признана необходимость рациональной диетотерапии, прием фолиевой кислоты не менее 400 мкг/сут и калия йодида 200 мг/сут.
После 12-14 недель беременности, при неполноценной диете рекомендуют употребление витаминных препаратов во время беременности и лактации, как способ оздоровления матери и плода.
Какие витамины и микроэлементы наиболее важны для будущей мамы?
Фолиевая кислота
Другие названия этого витамина – витамин В9 или Вс. Этот витамин необходим для деления и размножения клеток, так что он особенно важен в I триместре беременности, когда идет закладка всех органов и систем ребенка. Не последнюю роль фолиевая кислота играет в синтезе гемоглобина, и при ее недостатке может развиться анемия. А еще фолиевая кислота помогает снизить вероятность возникновения дефектов позвоночника у ребенка, заботится о правильном формировании его психики и интеллекта. Прием фолиевой кислоты лучше начать за три месяца до планируемого зачатия, поскольку небольшой запас этого витамина будет только полезен, как будущей маме, так и малышу. Если же беременность наступила незапланированно, то фолиевую кислоту необходимо принимать, как только женщина узнает о своем положении. В среднем дозировка этого витамина составляет от 0,4 до 0,8 мг в сутки.
Кальций
Будущей маме необходимо около 1200–1400 мг кальция ежедневно, в то время как обычной женщине достаточно 800–1000 мг этого микроэлемента. Почему? Во время беременности количество кальция в организме будущей мамы существенно снижается, поскольку он расходуется еще и на рост и развитие ребенка. Особенно много кальция нужно в III триместре, когда происходит кальцинация скелета малыша. Но кальций нужен не только для роста костей и зубов ребенка – с его помощью формируется его нервная система, его сердце, мышцы, ткани кожи, глаз, ушей, волос и ногтей. Беременной женщине кальций необходим для полноценной работы почек, профилактики мышечных болей, запоров, остеопороза, кариеса и токсикоза. Кроме того, этот микроэлемент защищает будущую маму от стрессов и нервных перегрузок.
Витамин Е
Этот витамин участвует в процессе дыхания тканей, он помогает кислороду проникать в каждую клетку организма. Вместе с тем витамин Е – отличный антиоксидант: он оберегает клетки от образования свободных радикалов, которые могут спровоцировать различные заболевания. Такая защитная функция особенно важна на стадии формирования эмбриона. Кроме того, витамин Е помогает нормализовать гормональный баланс организма. На ранних сроках он участвует в формировании плаценты, а также предохраняет от прерывания беременности. Доза витамина Е при беременности – 15 мг.
Витамин Е содержится в растительных маслах, не меньше этого витамина в салате, томатах, шиповнике, зелени петрушки, шпинате и горохе. Некоторое количество витамина Е содержится в мясе, яйцах и молоке.
Магний
Магний участвует во всех обменных процессах, помогает справляться со стрессами, нормализует работу сердечно-сосудистой системы и артериальное давление, поддерживает сосуды в тонусе. Из-за недостатка магния в организме могут появиться судороги в мышцах (обычно в икроножных). А так как матка тоже мышечный орган, то при недостатке магния во время беременности в период гестации повышается возбудимость миометрия, что приводит к активным маточным сокращениям. Поэтому при гипертонусе и угрозе прерывания беременности часто назначают магний.
Магнием богаты цельные крупы и цельнозерновой хлеб, инжир, миндаль, семена, темно-зеленые овощи и бананы.
Йод
Йод беременным обычно назначают еще в I триместре. До 16 недель беременности развитие ребенка и закладка всех его органов и систем идет «под защитой» маминой щитовидки. И если у женщины будет мало йода, то это значит, что какая-то система или орган малыша могут пострадать. И даже когда собственная щитовидка ребенка сформируется и начнет работать, все равно взять йод она сможет только из организма мамы. Его суточная доза составляет 250 мг в сутки.
Йод проще всего получить из морепродуктов и морской или йодированной соли. Много йода содержится в морской рыбе, морской капусте, кальмарах, хурме, фейхоа, финиках, сушеном инжире, молочных продуктах и мясе. Однако йод разрушается от температурных воздействий, а значит, после термической обработки количество йода в продуктах резко снижается.
Железо
Железо необходимо прежде всего для профилактики анемии. Ведь оно входит в состав гемоглобина, который переносит кислород по организму матери и ребенка. Кроме того, железо задействовано в синтезе белка, который участвует в образовании мышечной ткани. А еще недостаток железа может привести к повышенному тонусу матки. В среднем суточная дозировка железа составляет 30–60 мг. В некоторых случаях, если изначально запас железа у женщины был понижен, дозировка может быть больше.
Железо содержится в мясе, особенно много его в телятине, индюшатине, зайчатине, свинине и говядине. Имеется железо и в растительной пище, но оттуда оно усваивается значительно хуже. Лучше всего железо усваивается при его совместном употреблении с витамином С.
Если беременная правильно и разнообразно питается, употребляет много фруктов и овощей, то дополнительный комплекс витаминов для беременных ей может и не понадобиться. Возможно, необходимо отдельно пропить какие-то витамины, но это должен определять врач. Если же до беременности у женщины были признаки авитаминоза, она неправильно или плохо питается, то без поливитаминов не обойтись.
Беременной пациентке должны быть даны рекомендации по прибавке массы тела в зависимости от исходного ИМТ. Как избыточная, так и недостаточная прибавка массы тела во время беременности ассоциирована с акушерскими и перинатальными осложнениями. Беременные пациентки с ожирением (ИМТ>30 кг/м2) составляют группу высокого риска перинатальных осложнений: самопроизвольного выкидыша, ГСД, гипертензивных расстройств, ПР, оперативного родоразрешения, антенатальной и интранатальной гибели плода, ТЭО. Беременные с ИМТ <20 кг/м2 составляют группу высокого риска ЗРП.
Беременной пациентке должны быть даны рекомендации по отказу от работы, связанной с длительным стоянием или с излишней физической нагрузкой, работы в ночное время и работы, вызывающей усталость. Данные виды работ ассоциированы с повышенным риском ПР, гипертензии, ПЭ и ЗРП. Беременной пациентке должны быть даны рекомендации по отказу от работы, связанной с воздействием рентгеновского излучения.
Беременной пациентке с нормальным течением беременности должна быть рекомендована умеренная физическая нагрузка (20-30 минут в день). Физические упражнения, не сопряженные с избыточной физической нагрузкой или возможной травматизацией женщины, не увеличивают риск ПР и нарушение развития детей.
Беременной пациентке должны быть даны рекомендации по избеганию физических упражнений, которые могут привести к травме живота, падениям, стрессу (например, контактные виды спорта, такие как борьба, виды спорта с ракеткой и мячом, подводные погружения).
При нормальном течении беременности пациентке не должны даваться рекомендации по отказу от половой жизни, так как половые контакты при нормальном течении беременности не увеличивают риск ПР и перинатальной смертности.
Беременной пациентке с нарушением микрофлоры влагалища должны быть даны рекомендации по воздержанию от половой жизни до восстановления микробиоты влагалища. Половые контакты у беременной пациентки с нарушением микрофлоры влагалища увеличивают риск ПР.
Беременной пациентке, совершающей длительные авиаперелеты, должны быть даны рекомендации по профилактике ТЭО, такие как ходьба по салону самолета, обильное питье, исключение алкоголя и кофеина и ношение компрессионного трикотажа на время полета. Авиаперелеты увеличивают риск ТЭО, который составляет 1/400-1/10000 случаев, вне зависимости от наличия беременности. Так как часто имеют место
бессимптомные ТЭО, этот риск может быть еще выше (примерно в 10 раз).
Беременной пациентке должны быть даны рекомендации по правильному использованию ремня безопасности при путешествии в автомобиле, так как правильное использование ремня безопасности снижает риск потери плода в случае аварий в 2-3 раза. Правильное использование ремня безопасности у беременной женщины заключается в использовании трехточечного ремня, где первый ремень протягивается под животом по бедрам, второй ремень – через плечи, третий ремень – над животом между молочными железами.
Беременной пациентке должны быть даны рекомендации по образу жизни, направленному на снижение воздействия на организм вредных факторов окружающей среды (поллютантов). Выявлен повышенный риск невынашивания беременности, ПР, гестационной артериальной гипертензии и других осложнений беременности вследствие воздействия поллютантов, содержащихся в атмосферном воздухе, воде и продуктах питания (например тяжелых металлов – мышьяка, свинца и др., органических соединений – бисфенола A и др.).
Беременной пациентке должны быть даны рекомендации по отказу от курения. Курение во время беременности ассоциировано с такими осложнениями как ЗРП, ПР, предлежание плаценты, преждевременная отслойка нормально расположенной плаценты (ПОНРП), гипотиреоз у матери (169, 170), преждевременное излитие околоплодных вод, низкая масса тела при рождении, перинатальная смертность и эктопическая беременность. Примерно 5-8% ПР, 13-19% родов в срок ребенком с низкой массой тела, 23-34% случаев внезапной детской смерти и 5-7% смертей в детском возрасте по причинам, связанным с патологическим течением пренатального периода, могут быть ассоциированы с курением матери во время беременности (172). Дети, рожденные от курящих матерей, имеют повышенный риск заболеваемости бронхиальной астмой, кишечными коликами и ожирением.
Беременной пациентке должны быть даны рекомендации по отказу от приема алкоголя во время беременности, особенно в 1-м триместре. Несмотря на отсутствие высоко доказательных данных негативного влияния малых доз алкоголя на акушерские и перинатальные осложнения, накоплено достаточное количество наблюдений о негативном влиянии алкоголя на течение беременности вне зависимости от принимаемой дозы алкоголя, например алкогольный синдром плода и задержка психомоторного развития.
Беременной пациентке должны быть даны рекомендации по правильному питанию, такие как отказ от вегетарианства и снижение потребления кофеина. Вегетарианство во время беременности увеличивает риск ЗРП. Большое количество кофеина (более 300 мг/сут) увеличивает риск прерывания беременности и рождения маловесных детей.
Беременной пациентке должны быть даны рекомендации по правильному питанию, такие как отказ от потребления рыбы, богатой метилртутью, снижение потребления пищи, богатой витамином A (например говяжей, куриной, утиной печени и продуктов из нее), и потребление пищи с достаточной калорийностью и содержанием белка, витаминов и минеральных веществ. Большое потребление рыбы, богатой метилртутью (например, тунец, акула, рыба-меч, макрель), может вызвать нарушение развития плода. Здоровое питание во время беременности характеризуется достаточной калорийностью и содержанием белка, витаминов и минеральных веществ, получаемых в результате употребления в пищу разнообразных продуктов, включая зеленые и оранжевые овощи, мясо, рыбу, бобовые, орехи, фрукты и продукты из цельного зерна.
Беременной пациентке должны быть даны рекомендации избегать потребления непастеризованного молока, созревших мягких сыров, паштета и плохо термически обработанных мяса и яиц, так как эти продукты являются источниками листериоза и сальмонеллеза. Самыми частыми инфекциями, передающимися с пищей, являются листериоз и сальмонеллез. Заболеваемость листериозом беременных женщин выше (12/100 000), чем в целом по популяции (0,7/100 000).
Вакцинация во время беременности – одна из наиболее эффективных и перспективных стратегий предотвращения заболеваемости и смертности по инфекционным причинам среди беременных женщин и новорождённых детей, находящая всё более широкое применение во всём мире. Вакцинация во время беременности индуцирует образование или повышение уровня специфических материнских антител, которые затем передаются ребёнку и обеспечивают защиту от инфекций в раннем возрасте.
Вакцинация во время беременности неизменно вызывает опасения по поводу безопасности; однако вакцины, которые в настоящее время вводят беременным женщинам, имеют отличные характеристики безопасности. Живые вакцины в настоящее время противопоказаны во время беременности ввиду теоретической возможности передачи живого патогена ребенку.
|
Вакцина |
Применение во время беременности |
Комментарий |
|
БЦЖ |
Нет |
|
|
Холера |
Нет |
Безопасность не доказана |
|
Гепатит А |
Да, в случае необходимости |
Безопасность не доказана |
|
Гепатит В |
Да, в случае необходимости |
|
|
Грипп |
Да, в случае необходимости – в сезон гриппа |
|
|
Корь |
Нет |
|
|
Менингококковая инфекция |
Да, в случае необходимости |
Только в случае высокого риска инфицирования |
|
Эпидемический паротит |
Нет |
|
|
Оральная вакцина против полиомиелита |
Да, в случае необходимости |
|
|
Инактивированная вакцина против полиомиелита |
Да, в случае необходимости |
Обычно не назначается |
|
Бешенство |
Да, в случае необходимости |
|
|
Краснуха |
Нет |
Обязательная вакцинация на этапе планирования беременности |
|
Столбняк/дифтерия/коклюш |
Да, в случае необходимости |
|
|
Оспа |
Нет |
|
|
Ветряная оспа |
Нет |
|
|
COVID-19 |
Да |
Начиная с 22 недели беременности |
Что актуально сегодня
Беременные женщины подвержены повышенному риску тяжёлых осложнений гриппа и госпитализации. Тяжесть гриппа возрастает с каждым триместром, и наиболее высокая заболеваемость наблюдается у беременных с сопутствующими заболеваниями, такими как нарушения обмена веществ и хронические заболевания легких. Инфицирование гриппом во время беременности связано с неблагоприятными перинатальными исходами. Кроме того, дети в возрасте до 6 месяцев подвержены высокому риску тяжёлого гриппа и связанных с ним осложнений с высокими показателями госпитализации и смертности. На сегодняшний день ни одна вакцина против гриппа не одобрена для использования у детей младше 6 месяцев. Таким образом, защиты детей в первые месяцы жизни можно добиться только вакцинацией беременных женщин.
Неживые вакцины против SARS-CoV-2 на основе мРНК или аденовирусных векторов не вызывают больших опасений относительно безопасности для женщины и ребенка, в том числе относительно тератогенного действия. По мере того, как накапливаются данные относительно безопасности и эффективности вакцин против SARS-CoV-2 у беременных женщин, всё большее число национальных регуляторных органов и профессиональных сообществ во всём мире рекомендуют рутинную вакцинацию беременных и кормящих женщин.
Вакцинацию следует проводить с использованием препарата
«Гам-Ковид-Вак (Спутник V)», начиная с 22 недель беременности.
Внутриутробное развитие малыша – удивительный процесс. Всего за 9 календарных месяцев кроха проходит весь путь от маленькой клетки до симпатичного пухлого карапуза. Будущим мамам, вне зависимости от того, какая беременность по счету наступила, всегда интересно знать, что делает и как чувствует себя малыш в утробе. Беременность – волшебное время, женщина готовится стать матерью и даже не представляет себе весь глобальный масштаб процессов, которые проходят внутри ее организма. С момента зачатия, когда сливаются две половые клетки – мужская и женская, очень многое уже предопределено. В этот момент определяется пол малыша (слияние хромосом по типу ХХ гарантирует развитие девочки, а XY – мальчика). В этот момент абсолютно точно известно, на кого он будет похож, какие у него будут глазки и волосы, рост, таланты и способности, какие наследственные заболевания могут проявиться у ребенка. Только женщина всего этого не знает, это известно природе. Внутриутробное развитие разделяют на периоды и стадии. Когда оплодотворенная яйцеклетка еще только готовится внедриться в стенку матки, говорят, что идет предимплантационный период. После имплантации начинается эмбриональный период, который длится 8 недель, с 10 акушерской недели начинается фетальный период. В эмбриональном закладываются все органы и системы, в фетальном они лишь растут и увеличиваются в размерах. Факторы, влияющие на развитие плода, многогранны: это и здоровье женщины, и наследственность родителей, и вредные привычки (курение, алкоголь), и состояние экологии в местности проживания будущей мамы, и ее социальное положение (питание, обеспеченность витаминами), и доступность медицинской помощи и многое другое.
Первая
Малыша еще нет. Совсем нет. У женщины начались месячные и, возможно, она пока даже не планирует беременности. В организме идет процесс очищения полости матки от разросшегося в прошлом менструальном цикле эндометрия. К концу недели месячные завершаются, на гормональном уровне начинают происходить изменения – вырабатываются фолликулостимулирующие гормоны, начинается лютеиновая фаза.
Вторая
В яичниках под действием гормонов созревают фолликулы. К концу недели один из них лопнет и выпустит в широкую часть фаллопиевой трубы справа или слева зрелую и готовую к оплодотворению яйцеклетку. Она живет около суток. Именно в эти сутки ей предстоит встретиться со сперматозоидом. Во время зачатия клетки сливаются, их ДНК начинают создавать новую полноценную клетку. Она уникальна, второй такой на свете не было и нет. В ней заложена вся информация о будущем ребенке.
Оплодотворенная яйцеклетка, движимая ворсинками внутри маточных труб, начинает постепенно спускаться в полость матки. В организме женщины начинается активная выработка прогестерона. Он готовит внутренний слой репродуктивного органа, наращивает его, чтобы зародыш смог прикрепиться. Малыш сейчас называется зиготой. Зигота постоянно дробится.
Третья
Через 3-6 дней после овуляции зигота перестает быть таковой и становится бластоцистой. Она попадает в полость матки и пока еще свободно плавает в ней, не будучи прикрепленной к маточной стенке. Бластоциста имеет два слоя: внутренний позднее станет внутренними органами ребенка, а внешнему предстоит проявить себя уже сейчас – на нем лежит ответственность за процесс имплантации. Если процесс прикрепления не состоится или пройдет неправильно, развития беременности не произойдет.
Примерно на 7-9 сутки бластоциста прилипает к стенке матки, но бывает и более поздняя имплантация. Важнейший процесс длится около 40 часов. После того как бластоциста «прилипла», начинается ее постепенное погружение в эндометрий. Ворсинки внешнего слоя вырабатывают особый фермент, растворяющий клетки эндометрия. Бластоциста фактически «закапывается» в него.
Когда плодное яйцо погружается в эндометриальный слой, ворсинки внешнего слоя бластоцисты соединяются с кровеносными сосудами женщины, зародыш начинает питаться – получать все, что ему нужно для развития из материнской крови.
Четвертая
У женщины еще не началась задержка, а малыш-бластоциста уже стал эмбрионом и приобрел первые характеристики: его вес – около 0.5 грамма, рост – менее 1 миллиметра. Формируется три зародышевых лепестка. Наружный позднее станет кожными покровами ребенка, средний ляжет в основу поэтапного образования сердца и сосудов, половых органов, костей и мышечной ткани, а внутренний будет органами пищеварения, дыхания и мочеполовой системы.
Появляется зачаток спинного мозга. В таком же состоянии прообразов существуют и все остальные органы. Они пока – группы клеток, схожих по предназначению, но уже через несколько дней из них начнут формироваться внутренние органы. Сам малыш выглядит как шарик. На этом сроке его можно поздравить с первым самостоятельным достижением: он научился добывать кислород из материнской крови с помощью хориона.
Пятая
Пришла пора порадовать маму. Самое время – делать тест на беременность. Началась задержка, некоторые женщины уже могут ощущать первые признаки беременности, но это необязательно.
У эмбриона дела идут лучше некуда – на этой неделе у него начнет биться сердце. Пока оно двухкамерное, процесс формирования отделов еще идет, но к концу 5 недели оно начнет ритмично сокращаться. Именно в конце этой недели впервые можно увидеть сердцебиение малыша на УЗИ, если его проводят вагинальным датчиком.
Продолжается деление клеток и закладка органов. Рост эмбриона на этой неделе – уже 1.5-2 мм, вес – в пределах 1 грамма. Начинают закладываться половые клетки.
Эта неделя считается одной из самых важных, поскольку сейчас у ребенка закладывается прообраз нервной системы – трубка, которой предстоит стать головным и спинным мозгом. Этапы этого процесса очень сложны.
Шестая
Многие на этой неделе идут на УЗИ подтвердить данные теста на беременность. Но, кроме плодного яйца в матке, доктор пока мало что увидит, ведь эмбрион все еще очень мал. Но по сравнению с предыдущей неделей он вырос почти в два раза. Его рост – около 3-4 мм, вес – около 1.5 граммов.
На этом сроке у ребенка начинается формирование иммунной системы – закладывается вилочковая железа. Сердечко уже стучит, правда, неравномерно. Начинается формирование рук, на месте, где будут глазки, появляются темные точки-выступы, а там, где положено быть ушкам – небольшие ямочки. Малютка пока не умеет двигаться, но для того, чтобы овладеть этим навыком, ему понадобится всего около недели.
Седьмая
Малыш снова увеличил свой рост вдвое и теперь он составляет около 6-7 миллиметров. Вес – 2 грамма. Теперь его можно оценивать по наглядной и любимой беременными методике – в сравнении с фруктами и овощами. На 7 акушерской неделе малыш достигает размера зернышка белой фасоли.
На текущем сроке формируются нервные волокна, это очень важный процесс. От него зависит, как будет работать организм крошечного человечка. К концу 7 недели малыш обретает способность двигаться, но пока он двигается рефлекторно, по мере образования новых нервных волокон. Начинается формирование органов зрения, поэтому на 7 неделе женщине важно употреблять достаточное количество витамина А и фолиевой кислоты.
Единственная кишка разделяется на отделы, им предстоит позднее стать пищеводом, желудком, глоткой. А новоявленная поджелудочная железа на этой неделе начинает вырабатывать первый инсулин. Из дыхательных органов пока есть только трахея. Сердечко становится четырехкамерным и полностью берет на себя перекачивание крови по всему телу эмбриона. Пол пока неочевиден: и у мальчиков, и у девочек есть только одинаковые по внешнему виду половые бугорки там, где предстоит развиться половым органам.
Эмбрион пока совсем не похож на человека, но и скопление клеток уже тоже не напоминает, теперь он выглядит, как инопланетное существо с широко расставленными темными точками-глазами и гигантской по отношению к телу головкой. Пальцев нет, есть подобие плавничков на конце передних конечностей. Пока еще есть хвост. Малыш научился сгибаться и разгибаться.
Восьмая
Появляется первичная плацента не более 1 сантиметра толщиной. Стартует образование маточно-плацентарного кровотока.
Неделя проходит под девизом «Все для нервной системы!». Ее формирование сейчас – самый значимый и важный процесс. И идет он очень быстро. Головной мозг отделился от спинного, начинает появляться мозжечок. Малыш получает возможность двигать головкой.
Ощущения женщины уже изменились, не исключено, что после появления плаценты она ощутит все «прелести» токсикоза на ранних сроках. Потерпеть осталось недолго – в конце первого триместра неприятные ощущения должны уменьшиться, а потом и вовсе исчезнуть.
Рост малютки превышает 1.5 сантиметра и это настоящий прорыв. По размерам он похож на некрупную виноградину. Продолжают формироваться лицевые структуры. У малыша под действием гормонов матери начинается формирование наружных половых органов, но пока определить пол невозможно.
Девятая
Сходство у эмбриона с человеком все более заметно – сформировались все части тела. Закладка органов завершилась, начинается рост. Через несколько дней малыш перестанет называться эмбрионом и станет плодом. Головка крохи прижата к груди, но зато уменьшился хвост, теперь он все больше похож на человеческий копчик.
Главное достижение малыша сейчас – умение открывать и закрывать рот, этому он уже научился. Начинается формирование будущих зубов внутри челюстей. Наряду с мозжечком, в головном мозге появляется гипофиз. Закладываются черепные и спинномозговые нервы. Это дает крохе новый навык – умение сжимать и разжимать кулачки.
Печень начинает работать, появляются первые собственные лимфоциты, начинается работа почек и щитовидной железы. Но главное – на этой неделе начинает в полную силу работать плацента. Теперь она не только «кормит» малыша, но и защищает его, служит барьером.
Размером малютка напоминает крупную виноградину – рост 2 см, а вес – 3-5 граммов. Диаметр плодного яйца – около 35 мм.
Десятая
Завершился эмбриональный период развития и начался фетальный. Малыш именуется плодом и так будет до самых родов. Внешне он уже похож на человека – хвостика больше нет, есть четыре конечности, копчик, голова.
Головной мозг имеет два полушария. Движения мозгом пока не контролируются, но все к этому идет – начинается формирование первых нейронных связей. К концу недели малыш начинает подносить ручки ко рту, трогать свое личико. Органогенез завершен в полной мере, теперь органам предстоит лишь расти. Почки активно производят мочу, малыш заглатывает воды и писает, воды обновляются каждые 3.5-4 часа. Головка округляется, но пока еще остается очень большой по отношению к телу. Появились губы и веки, заложены носик и ушные раковины. Теперь у малыша есть шея, и он начинает поворачивать головку.
На текущем сроке малютку можно поздравить с тем, что у него начинают расти первые волосы, тонкая кожа начинает чувствовать первые тактильные ощущения.
Руки длиннее ног, на кончиках пальцев есть маленькие ноготки, работают суставы (локти и колени). С этой недели стартует процесс минерализации костей, пока они больше напоминают хрящи. Также на этом сроке появляется диафрагма. Малышу свободно в матке, он плавает и постоянно переворачивается. В конце 10 недели малыш начинает различать (пока лишь очень условно) вкус – на языке формируются вкусовые рецепторы.
Одиннадцатая
Опасный период практически миновал. Внутренние органы «репетируют» взаимодействие. Рост малыша с окончанием эмбрионального периода несколько замедляется, а вот прибавка в весе с каждой последующей неделей будет все более существенной. Весит ребенок более 15 граммов, его рост – 5-7 сантиметров. По размерам он напоминает среднюю грушу. Уже сейчас, если кроха опережает нормы фетометрии, есть основания предполагать тенденцию к крупному плоду.
Анатомия плода совершенна, есть все, но только очень маленькое и функционально незрелое. На этом сроке малышу предстоит освоить один из первых рефлексов – хватательный. Теперь ему стало веселее, он может хвататься за пупочный канатик, за собственные ножки.
Голова визуально немного уменьшается. Если раньше она составляла две трети от общего объема тела, то сейчас – только половину. Глаза почти завершили путь с боковых поверхностей головы (как у рыбы) к центру лица и на этом сроке занимают почти что правильное анатомическое место. Активно идет формирование сетчатки глаз, радужной оболочки, хрусталика и роговицы. Кости начинают накапливать кальций, питание беременной должно быть составлено с учетом повышенной потребности в нем.
Поздравить малютку на этой неделе можно с обретенным умением отталкиваться ножками от преграды. Если кроха доплывает до стенки матки, он теперь отталкивается и плывет в обратном направлении. Но толчки эти пока очень легкие, их женщина не ощущает. Есть и еще один повод порадоваться за малыша – он научился зевать.
Двенадцатая
Ваш малыш с вами ровно 10 недель (идея для семейного праздничного ужина!). Его рост достигает 7-10 сантиметров, а вес – примерно 20 граммов. Эти параметры сопоставимы с лимоном среднего размера. Тело все еще непропорциональное – голова крупная, а ножки остаются короче рук. Зато глазки полностью встали на положенное им место, что сразу придало ребенку вполне человеческий облик. Завершилось формирование век, но открывать глаза малыш пока не может.
Ушные раковины растут, и на этой неделе появляются мочки. Активно начинает расти и нос. Теперь даже на размытом снимке УЗИ плохого качества виден рельеф лица, и обладатели больших носов уже отличаются внешне от курносых ровесников. Спинной мозг, который «ведал» нервными импульсами, начинает передавать полномочия головному.
Малыш освоил сосательный рефлекс. Он отлично различает вкусовые оттенки – околоплодные воды после съеденного мамой шоколада ему уже сейчас нравятся куда больше, чем после съеденного чеснока.
Кишечник, формирование которого завершено, начинает осваивать первые мышечные сокращения, которые станут перистальтикой. У мальчиков на этой неделе появляется пенис, а у девочек – половые губы, но пока органы еще малы, и не всегда есть возможность рассмотреть пол ребенка на УЗИ. Чтобы ничего не перепутать, лучше задать этот вопрос доктору позднее.
Периоды сна сменяются периодами активности, растут мышцы, а потому малыш активно двигается (даже во сне), он уже умеет сосать свой пальчик. Появляются мимические подвижки – он складывает губки трубочкой и морщится. С этой недели ребенок начинает сопереживать маме: если она волнуется, учащается его сердцебиение, если она спокойна, малыш тоже спокоен. Специалисты не могут объяснить эту связь, но есть предположение, что всему виной – гормоны стресса.
Тринадцатая
Малыш увеличивает вес почти ежедневно. Теперь по размерам он напоминает солидную луковицу, его рост – около 12 сантиметров, вес – около 30-35 граммов. Малютка производит удручающее впечатление – он очень худенький, покрытый морщинками, как старичок и весь ярко-красный. А все потому, что у него еще нет подкожной жировой клетчатки, и сквозь тончайшую кожу просматриваются все кровеносные сосуды.
Головка не спешит приобретать нормальные пропорции и все еще остается крупной. Руки длиннее ног, но и ножки с этой недели начинают активно расти, и скоро диспропорция будет устранена. Длина бедра на этой неделе в среднем составляет 8.5 мм. Завершилось формирование среднего уха, но продолжается процесс в наружном и внутреннем ухе, в связи с чем малыш начинает слышать, но пока только воспринимает звук, как вибрацию волн. Так, к слову, слышат все пресмыкающиеся. Так будет продолжаться еще около двух месяцев, пока созревшие структуры мозга не позволят звукам преобразовываться в нормальные и привычные нашему уху.
В головном мозге активно растет мозговое вещество, каждый день в нем становится на 250 тысяч новых клеток больше. Малыш научился вздрагивать, обнимать себя за плечики. У девочек яичники опускаются в таз, и уже сейчас в них насчитывается около двух миллионов яйцеклеток. Это личный рекорд для каждой дамы, поскольку потом количество ооцитов будет постепенно уменьшаться. Овариальный запас ограничен.
Маленькие мальчики пока похвастаться опущением половых желез в мошонку не могут, это случится перед родами, но у них на данном сроке формируется предстательная железа. Минерализация костей идет полным ходом: первыми твердеют череп и позвоночник и только потом – конечности. На этой неделе малыш обзаводится ребрами. Сформированы все органы дыхательной системы, и грудная клетка начинает расширяться. Формируются голосовые связки.
Развитие во втором триместре
Четырнадцатая
Рост малыша сейчас – 12-14 сантиметров, а вес достигает 40-50 граммов. По размерам он напоминает небольшой гранат. Пока все внутренние резервы маленького организма брошены на развитие нервной системы, рост костей и мышечной ткани, позднее начнется процесс набора веса. На головке у многих крох есть приличных размеров шевелюра, но пока все малыши натуральные блондины – пигмент, окрашивающий волосы, еще не вырабатывается.
На этом этапе внутриутробного пути малыша можно поздравить с тем, что у него появляются отпечатки пальцев. Рисунок на подушечках уникален, он свойственен только для него одного во всем свете. Глазки ребенка начинают различать свет и тьму, на большее он пока не способен. При ярком свете, направленном прямо на живот, движения ребенка становятся более активными.
Сердце малютки перекачивает до 25 литров крови в сутки. Кроха на этой неделе научился улыбаться, правда, неосознанно, рефлекторно. Таким же образом он будет выдавать ослепительную беззубую улыбку в период новорожденности.
Пятнадцатая
Малыш становится больше. Его размеры сопоставимы с яблоком – рост составляет 14-16 сантиметров, а вес – около 75 граммов. Кожа малыша покрыта густой первородной смазкой, которая выполняет защитные функции. Чтобы она не смывалась околоплодными водами, ее придерживают лануго – тонкие бесцветные волоски на коже.
В головном мозге появляются первые извилины, и кроха заметно «умнеет». Мозжечок уже лучше координирует движения конечностей. В кишечнике начинает откладываться темно-зеленый первородный кал, который называется меконием, именно им будет опорожняться малыш в первые дни после рождения.
У мальчиков начинает вырабатываться собственный тестостерон, девочки пока собственных половых гормонов не производят, довольствуются материнскими. Объем околоплодных вод нарастает и это норма.
Шестнадцатая
Постепенно кроха прибавляет в весе, и теперь весит уже до 115 граммов. Рост малыша – 16-17 сантиметров, по размерам он напоминает крупный плод авокадо и без труда смог бы поместиться на ладони взрослого. Завершила формирование шея, теперь плод получил возможность держать головку прямо, а не прижатой к груди. Начали работать мышцы, отвечающие за движения глаз. Под веками малыш начинает быстро двигать глазными яблоками во сне. Появились ресницы. Лобик начинает выступать вперед, что делает малыша все более похожим на человечка.
Завершилось формирование мышечного каркаса, теперь все мышцы лишь растут. Лучше других развиты мимические мышцы – малыш знает несколько десятков разнообразных гримас. Ребенок начинает отличать высокочастотные вибрации звуков: звук дверного звонка от будильника, папин голос от маминого. На этой неделе начинают полноценно трудиться железы внутренней секреции. Длина пуповины достигает полуметра.
Поздравить малютку на этой неделе можно с тем, что у него начинает вырабатываться собственный гемоглобин, а его родителей – с тем, что теперь уже точно определяется пол малыша на УЗИ. И еще одна любопытная особенность этого срока – малыш научился плеваться и икать.
Семнадцатая
Эта неделя примечательна тем, что размеры малютки впервые превышают размеры плаценты – весит малыш около 160 граммов, а его рост достигает 17- 19 сантиметров. По размерам он похож на новорожденного щенка. На этой неделе начинает вырабатываться подкожный жир, теперь набор веса у малыша будет более интенсивным, вместе с этим будет исчезать худоба и появятся симпатичные округлости.
Малыш уже похож на одного из родителей, у него сформированы все черты лица. Сформировано наружное ухо, но еще продолжаются тонкие и деликатные процессы во внутреннем. Мир звуков для малютки становится более разнообразным: начинается первое преобразование звуковых волн, в связи с чем малыш начинает уже не на уровне высокочастотной вибрации, а почти как мы с вами, воспринимать громкие звуки и стук маминого сердца.
Считается, что на этой неделе малыш начинает видеть сны. Нервная система развита настолько, что малыш получил возможность координировать движения простые и комбинированные. Это значит, что сосать кулачок он может уже не потому, что так получилось, а потому, что ему этого хочется.
Появляется инстинкт самосохранения – при громком звуке кроха группируется, сжимается. Теперь малыш меньше спит. Периоды бодрствования наполнены познанием мира – он ощупывает себя и пространство вокруг.
Восемнадцатая
Весит малыш сейчас до 240 граммов, его рост – около 22 сантиметров. В сравнении с овощами и фруктами ребенок сопоставим со спелым манго. На этой неделе замедляется рост головки, тогда как все остальные части тела темпов роста не снижают. Это важно для того, чтобы не было диспропорции.
Кора головного мозга формируется очень интенсивно. Завершился процесс минерализации костей черепа и больших парных костей. Ножки ребенка впервые за всю его внутриутробную историю превысили по длине ручки. Ребенок заглатывает до 400 мл амниотической жидкости в сутки. Так он тренирует свою пищеварительную систему и органы выделения мочи.
Девятнадцатая
Теперь расти так быстро, как раньше, малыш не будет. Зато каждый день будет прибавлять вес. Сейчас его рост – 22-25 сантиметров, а вес – около 300 граммов. Он напоминает большой томат. Кожные покровы начинают разглаживаться, но пока изменения минимальны – подкожного жира образовалось не так много. В первую очередь он откладывается в области шеи, на лопатках и на пояснице. Сформированы брови и ресницы. Малыш шевелится давно, но именно сейчас он достиг размеров, при которых женщина может начать его ощущать. Повторнородящие, во всяком случае, на текущем сроке почти всегда чувствуют, когда кроха начинает толкаться.
На этой неделе малыша можно поздравить с обретением полноценного слуха. Теперь он начинает воспринимать звуковые волны, как мы с вами, но слышит в основном то, что происходит внутри мамы – как стучит ее сердце, работает кишечник. Лишь голос матери и громкие звуки снаружи доходят через прочную брюшную стенку и слой амниотической жидкости.
Можно начинать читать крохе сказки и петь песни, которые после его появления на свет будут им восприниматься как уже знакомые, а потому – обладать успокаивающим эффектом.
Двадцатая
Этот срок – середина беременности, половина пути пройдена. В развитии малыш достиг многого. Сейчас его размеры сопоставимы с папайей: рост – 24-26 сантиметров, вес – 360 граммов. Он уже не такой худой, как еще пару недель назад, но пока еще и не красавец: уже наметились щечки, а вот руки и ноги остаются худыми и тонкими. Кожа на этой неделе становится четырехслойной.
На этой неделе малыш начинает предпринимать первые попытки приоткрыть глаза. Формируется рефлекс моргания. С этого срока в полную силу начинает работать иммунная система.
Сейчас становится очевидно – правша ребенок или левша. Семь из десяти малышей сосут правый палец, именно правая сторона у них и будет преобладающей. На этой неделе слабое, еле уловимое толкание изнутри начинает чувствовать подавляющее большинство женщин, беременных впервые.
Двадцать первая
Малыш хорошеет. Его вес составляет уже более 400 граммов, а рост может достигать 24-28 сантиметров. По размерам его можно сравнить с куклой. Кожа малютки перестала быть ярко-красной и лиловой. Первый слой подкожного жира, хоть он еще и тонкий, преображает внешность крохи. Образование жира имеет огромную роль для выживания ребенка, он помогает сохранять внутреннее тепло. Потеря тепла из-за малого количества подкожной жировой клетчатки – одна из главных причин гибели недоношенных детей.
На долю головы в пропорциях тела теперь отводится около четверти. К родам головка будет составлять лишь пятую часть от общего объема тела малыша. Появился животик. Малыш все больше напоминает новорожденного.
Нервная система развивается без перерывов и выходных, каждую секунду появляются тысячи новых клеток-нейронов. В головном мозге активно образуются борозды и извилины. Развиваются и оттачиваются рефлексы. В головном мозге развивается центр, который потом будет отвечать за распознавание речи и родного языка.
Малыша на этой неделе можно поздравить с тем, что у него появляется представление о смене ночи и дня и появляется подобие собственного режима. Он пока может быть иным, чем мамин, но постепенно их режимы начнут совпадать.
Двадцать вторая
Роды, которые происходят на этой неделе (бывает и такое), уже не считают выкидышем. Они квалифицируются как преждевременные роды. И у малыша есть шансы на выживание вне материнской утробы. Вес ребенка составляет более 500 граммов, рост – 30 сантиметров. Размеры сопоставимы с кукурузным початком.
Малыш уже похож на новорожденного. Жировая клетчатка на этой неделе начинает распределяться по всему телу, завершается формирование позвоночника. Начинается созревание легких. Малыш в миропознании не ограничивается лишь тем, что происходит в утробе. Он становится более эмоциональным: успокоением реагирует на поглаживания и тихий мамин голос, переживает и волнуется, если слышит слишком громкие звуки по ту сторону брюшной стенки.
Двадцать третья
Рост малютки остается почти прежним, он замедлился – чуть более 30 сантиметров. Вес нарастает – сейчас плод весит в среднем 550-600 граммов. На росте и весе начинают сказываться факторы наследственности (маленькие родители – маленький ребенок, высокие родители – крупный малыш).
На коже ребенка остается все меньше складок и морщинок. На лице их нет совсем. Меньше всего подкожного жира на ребрах, дуги которых хорошо проглядываются через кожу. Хватательный рефлекс становится локальным, то есть малыш преднамеренно может что-то схватить рукой. Формируется дыхательный рефлекс – легкие совершают особые рефлекторные движения. Потом этот рефлекс пригодится, когда малыш начнет дышать воздухом.
Активно работают потовые и сальные железы. У ребенка уже есть любимые и нелюбимые звуки.
Двадцать четвертая
Дети начинают более активно пинаться, и это толкание уже не вызывает сомнений у будущих мам. Ростовые и весовые показатели малышей начинают заметно отличаться с учетом индивидуальных особенностей, и все труднее становится сравнивать их с нормой. А норма такова: рост – 31 сантиметр, вес – 650-700 граммов.
На этой неделе малыш начинает постепенно избавляться от волос-лануго на теле. Они выпадают, и этот процесс должен завершиться к родам. Если часть лануго останется, то волосики выпадут в первые недели жизни новорожденного без какого-либо лечения. Появляются сухожильные рефлексы.
Двадцать пятая
Начинается качественно новый период – малышу предстоит начать обучаться выживанию, ведь обстановка за пределами маминого живота сильно отличается от внутриутробной. Рост малыша – около 33 сантиметров, вес – около 750-800 граммов. Ребенок больше не похож на сморщенный сухофрукт, кожа почти разгладилась.
Началась выработка меланина, за счет чего кожа становится розоватой. Ушные раковины остаются мягкими, степень зрелости легких – низкая. Если малыш появится на свет, он будет тяжело недоношенным, но у него есть шансы на выживание. В легких начинает вырабатываться особое вещество – сурфактант. Оно поможет альвеолам не слипаться при самостоятельном дыхании.
По данным ВОЗ, плод считается жизнеспособным. Шансы на выживание в среднем оцениваются в 15-17%. У ребенка происходит чередование быстрой и медленной фаз сна, преобладает быстрый сон.
Двадцать шестая
Вес малыша – от 850 до 900 граммов, рост – 33,5 см. Ушные раковины крохи еще мягкие и немного оттопыриваются, по мере отверждения хрящевой ткани они примут нормальное положение.
Количество сыровидной смазки на теле и лице малыша уменьшается. Идет формирование рецепторов, которые будут отвечать за обоняние. Спит плод до 23 часов в сутки, то есть почти постоянно.
Мозг налаживает связь с корой надпочечников, у ребенка появляется свой собственный гормональный фон. Гипофиз начинает вырабатывать гормоны роста. У большинства мальчиков на этой неделе яички опускаются из брюшной полости в мошонку. Жизнеспособность детей, рожденных на этом сроке, вырастает до 30-35%, хотя степень зрелости легких еще недостаточная.
Двадцать седьмая
Рост малыша достигает 36 сантиметров, вес варьируется от 950 до 1000 граммов. Малютка перестает умещаться в матке в полный рост и начинает принимать так называемую сгибательную позу. Пол ребенка определить теперь сложно, если этого не сделали ранее – половые органы оказываются прикрыты.
Улучшается зрение, теперь малыш может различать не только свет и темноту, но и цветовые расфокусированные пятна разной интенсивности. Продолжается накопление сурфактанта в легочной ткани. Заметно повышается выживаемость – до 75% малышей, которые появились на свет на 27 неделе, выживают.
Развитие в третьем триместре
Двадцать восьмая
Ничего нового в организме ребенка на этом сроке уже не образуется, все сформировано и лишь отлаживаются физиологические моменты. С этой недели начинается перинатальный период беременности (околородовый). Рост малыша – 36-37 сантиметров, вес варьируется от 1300 до 1400 граммов. Появляются различия в весе у мальчиков и девочек: мальчуганы весят на 100-200 граммов больше.
Реснички становятся более длинными, а щечки – более пухлыми. Постепенно появляется попа. Пока у всех глаза голубые, радужка поменяется чуть позже. Брови перестали грозно нависать над глазницами, поскольку на них существенно уменьшилось количество сыровидной смазки. Около 10% лануго уже выпало.
Начинает работать зрительный нерв – малыш морщится, если свет на живот падает слишком яркий. В легких завершается формирование альвеол, продолжается накопление сурфактанта. В случае рождения на этой неделе выживает до 90% детей.
Двадцать девятая
Малыш совсем большой – его вес может достигать 1.5 килограммов, а рост – 38-40 сантиметров. Количество подкожного жира «доросло» до 5% от общей массы тела. Малыш в совершенстве владеет более чем десятком рефлексов. Завершается формирование коры головного мозга.
Почки производят до половины литра мочи в сутки. По данным ВОЗ, среди рожденных на 29 неделе, выживает до 97% детей.
Тридцатая
Женщина выходит в декретный отпуск. Ее малыш выглядит почти как новорожденный. Девять из десяти малышей уже занимают в матке правильное головное положение, если нет, то шансы на разворот крайне невысоки – в утробе стало очень тесно. Рост ребенка – 39-41 см, вес – более 1500 граммов. Параметры можно сравнить с дыней.
У детей, которым суждено быть брюнетами, начинают темнеть волосы на голове. Заметно улучшились пропорции тела. Завершается дифференциация коры головного мозга. Регистрируются при желании электрические потенциалы мозга.
Тридцать первая
Ну вот и наступило время, когда ничего больше в организме ребенка меняться не будет. Он будет лишь стремительно набирать массу тела, и это – его главная задача на текущем этапе. Рост малышей сейчас превышает 40-42 сантиметра, вес подбирается к 1600-1800 граммов.
Кожа малыша стала розовой, складки почти разгладились. Малыш больше не напоминает худосочного бедолагу. Под кожей конечностей появилась жировая клетчатка. Ушные раковины перестали торчать в стороны и прилегают к голове. Прогнозы на жизнеспособность, если малыш родится именно сейчас, вполне благоприятные.
Тридцать вторая
Малыш занимает в матке почти все свободное пространство. Если он не перевернулся в головное предлежание, шансы на то, что это произойдет, тают с каждым днем, их почти не осталось.
Рост малыша – 42 сантиметров, вес – от 1800 до 1900 граммов. Организм малыша начинает обратный отсчет: вырабатывается в малых количествах окситоцин, который должен помочь маме подготовиться к родам, сформировать так называемую гормональную родовую доминанту.
Тридцать третья
Таким, как сейчас, мама увидит ребенка в момент его рождения, за последние недели он только набирает вес, все остальное сформировано, и детский организм работает на полную мощность. Рост малыша достигает 43-44 сантиметров, вес составляет более 2 килограммов. В полный рост на УЗИ малышом уже не полюбуешься, можно рассмотреть его только по частям.
Двигательная активность плода снижается. Ему становится трудно и тесно активно двигаться в матке.
На трехмерном или четырехмерном УЗИ именно сейчас можно увидеть, записать и сохранить для семейного архива потрясающую богатую мимику малыша.
Тридцать четвертая
Малыш дорос до 43-44 сантиметров и весит уже от 2200 до 2300 граммов. Поэтому роды, если они случатся сейчас, пугать не должны, дети хорошо выживают, риски минимальны.
Плацента достигла пика своего развития, теперь в ней начинаются постепенные дегенеративные процессы – она стареет. Но процесс этот компенсированный, и он не станет причиной ухудшения состояния малыша.
Стареющая плацента начинает стимулировать выработку пролактина, который готовит женщину к грудному вскармливанию. У малыша, кроме веса, все без изменений.
Тридцать пятая
Теперь почти все, что женщина прибавляет в весе, будет за счет веса малыша – он за неделю набирает по 200-300 граммов. Рост малютки на текущей неделе составляет 46 сантиметров, его вес может быть как 2300, так и 2900, все зависит от индивидуальных особенностей. Внешне малыш выглядит вполне готовым к рождению, но последний месяц беременности очень важен, ведь накопление сурфактанта в легочной ткани продолжается.
Кожные складки и морщинки разгладились полностью. Почти исчезла первородная смазка, небольшое ее количество осталось только в складках кожи. Радужная оболочка глаз малютки становится такой, какой ей нужно быть по генетическому наследованию, то есть кареглазые малыши становятся кареглазыми, а не голубоглазыми, как были раньше.
Пропорции тела наконец-то стали нормальными и гармоничными – на долю головы приходится лишь пятая часть объема тела. Завершился процесс миелинизации нервных окончаний. Головной мозг заметно увеличился в массе, а извилины стали более глубокими. Малыш владеет уже 70 рефлексами.
Тридцать шестая
Вес малыша достиг 2700-3000 граммов, хотя есть и миниатюрные малютки, которые весят чуть больше 2.5 килограммов. Рост малышей в среднем – от 47 до 48 сантиметров. У первородящих в большинстве своем малыши опустились вниз, произошло опущение живота. Перенос центра тяжести облегчает жизнь женщине, становится легче дышать, но усиливается давление головки на внутренний зев. Так малыш способствует постепенной подготовке шейки матки к родам.
Кожа стала плотной, она надежно оберегает организм малыша. Лануго за ненадобностью исчезли, лишь у некоторых малюток остаточные явления сохраняются до родов. Ногти впервые выступили за пределы фаланг. Минерализовались все кости, только кости черепа остаются подвижными, чтобы облегчить процесс рождения. В головном мозге работают центры мышления и логики. Мозг контролирует работу всех органов и систем. Околоплодных вод становится меньше, ведь малышу нужно освободить хотя бы немного места в полости матки.
Роды на 36 неделе – явление нередкое, бояться их не стоит, малыш хоть и считается недоношенным, но обладает всем необходимым, чтобы выжить и развиваться вполне нормально.
Тридцать седьмая
Теперь кроха набирает примерно по 50 граммов в день. Средний вес плода на этом сроке – 2800-3100 граммов. Рост – 47-49 см. Настраиваются органы чувств, малыш готовится к рождению, которое потребует от него огромных усилий и адаптационных способностей.
В легких накопилось достаточно сурфактанта, необходимого для полноценного дыхания, и теперь выработка этого вещества несколько замедляется, но не прекращается совсем. В случае родов прогнозы положительные, поскольку недоношенность будет легкой степени, не требующая реанимации.
Тридцать восьмая
На эту неделю приходятся, по статистике, каждые третьи роды. Случиться они могут в любую минуту и это не должно пугать – малыш готов. Средний вес на этом сроке – 3000-3500 граммов, рост – 50 сантиметров.
Кожа малыша розовая и гладкая, подкожного жира он накопил достаточно. Почти у всех мальчиков яички опустились в мошонку. У 2% детей они еще успеют опуститься. Из-за материнского уровня эстрогенов наружные половые органы у детей обоих полов слегка увеличены, припухлость свойственна и детским молочным железам.
Работа всех внутренних органов согласована между собой. Не работают пока только легкие, их час придет сразу после того, как малыш родится. Малыши очень эмоциональны, они могут испытывать страх и радость. Количество шевелений заметно уменьшилось, зато пинки и толчки стали болезненными, ведь вод стало мало.
Тридцать девятая
Осталось совсем немного. Скоро мама сможет увидеть малыша. Вес малыша почти такой, каким будет при рождении: есть малютки, которые весят всего 3000- 3500 граммов, а есть богатыри – за 4 килограмма. Рост – более 48 сантиметров. Если малыш не родится на этой неделе, то прибавит он еще не так много – не более 100 граммов за неделю, поскольку теперь вес растет медленнее.
Практически завершился процесс накопления сурфактанта в легочной ткани. Легкие готовы к самостоятельному дыханию. Все еще продолжается отладка нервной системы, но этот процесс будет протекать и после рождения, в течение всего первого года жизни. У ребенка есть свой режим дня, он спит и бодрствует в определенные промежутки времени.
Сороковая
Ваш малютка прекрасно развит и готов встретиться с этим миром. Места в матке ему сильно не хватает, движения ребенка затруднены. Все органы сформированы. Хрящевая ткань затвердела, кости скелета тоже. Свободными и подвижными остаются только кости черепа, но это необходимо, чтобы без травм пройти по родовым путям.
Из-за неудобств, которые ребенок испытывает из-за тесноты в утробе, у него начинает вырабатываться гормон стресса – адреналин. Он тоже помогает организму матери подготовиться к родовой деятельности. Под его воздействием усиливается выработка окситоцина, и быстрее раскрывается шейка матки. Плацента имеет последнюю, третью степень зрелости. Малышу может уже не хватать кислорода.
Роды могут начаться на этой неделе, а могут и не начаться: до 42 недели беременность не считается переношенной, не стоит паниковать и волноваться. В последние дни лучше сократить в рационе количество продуктов с содержанием кальция, чтобы не вызвать раннего отвердения костей черепа, особенно если беременность пролонгируется до 42 недели.
С началом родовых схваток начнется раскрытие шейки матки, и когда она откроется полностью, малыш начнет продвижение вперед. Каждое его движение и поворот в процессе прохождения родовых путей будет рефлекторным (не зря нервная система так старательно и долго к этому готовилась). Малыш как будто знает, как и что сделать в ту или иную минуту. Этот процесс называется биомеханизмом родов.
Головка малыша прижата к выходу из матки, ручки сложены на груди. Он готов к рождению. Если кроха в тазовом или поперечном предлежании, то на этой неделе могут провести плановое кесарево сечение или перенести операцию на неделю вперед.
Женщине на протяжении всей беременности важно сохранять спокойствие и не нервничать, поскольку мышечные зажимы, к которым приводят стресс и страх, являются основной причиной родовой боли, разрывов.
Готовьтесь к появлению малыша вместе с ним и даже берите с него пример: динамика его развития в течение 9 месяцев показывает, что он не боится, он уверен в себе и своей маме.
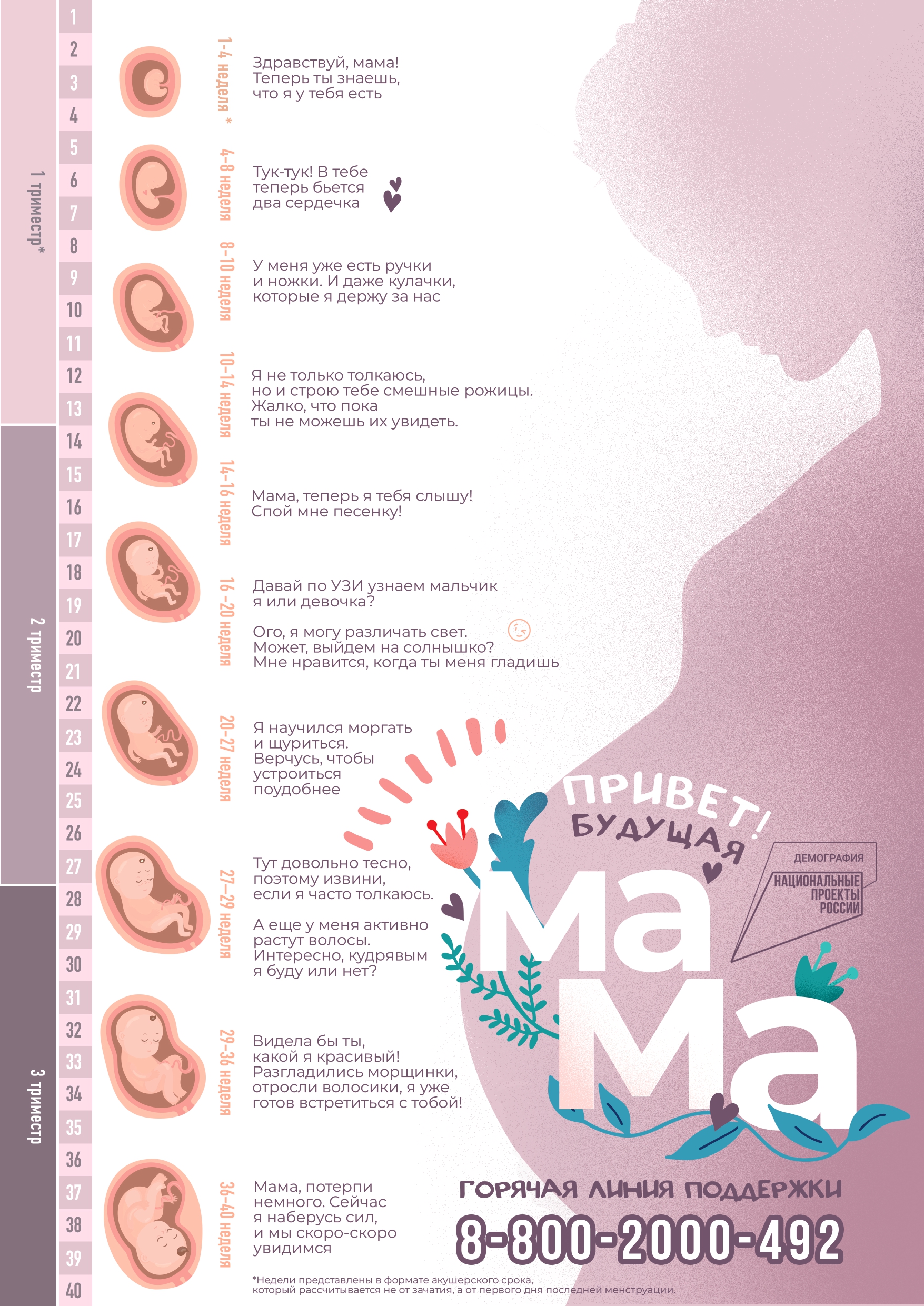
Очень многое зависит от исходных данных, то есть от состояния здоровья женщины в момент зачатия. Как только яйцеклетка оплодотворяется, включается механизм, вызывающий в организме значительные изменения на всех уровнях. Изменяется обмен веществ, выделяющиеся гормоны влияют на поведение будущей матери. Происходящие перемены могут заставить имеющиеся хронические заболевания отступить или даже исчезнуть, но иногда вызывают обострения.
В норме здоровая женщина переносит беременность как нормальное, естественное состояние, не наносящее ее здоровью вреда. Особенно, если между родами проходит достаточно времени, чтобы организм восстановился, и женщина рожает не более 3-4 детей за всю жизнь.
Наиболее заметны следующие изменения во время беременности:
• Увеличение веса и размера живота и груди. Здоровая женщина средней комплекции набирает за беременность до 12 кг. Если она придерживается правил сбалансированного, здорового питания, то избыточного веса не накопится. Вскоре после родов вес возвращается к норме, особенно при условии занятий фитнесом.
• Изменение вкусовых пристрастий. Во время беременности женщина может испытывать отвращение к некоторым продуктам, ранее любимым. И наоборот, с удовольствием употреблять в пищу то, на что раньше и смотреть не могла. Таким образом организм восполняет потребность в необходимых веществах.
• Изменение гормонального фона вызывает изменение поведения женщины: она становится менее подвижной, ей требуется больше времени на сон и отдых. Но не следует слишком увлекаться лежанием на диване: беременность протекает лучше, если будущая мать получает достаточно физической нагрузки.
• Изменяется дыхание: беременные вдыхают на 40% больше воздуха, чтобы обеспечить кислородом плод.
• Большую часть нагрузки берет на себя сердечно-сосудистая система. Изменяется даже объём левого желудочка сердца, которое начинает биться чаще и пропускает через себя больше крови в минуту.
• Большая нагрузка ложится и на опорно-двигательный аппарат. Костям приходится нести на себе увеличившуюся массу тела, а во время родов кости таза могут расходиться, чтобы прошла головка плода. Чтобы это стало возможным, изменяется структура связок: они становятся более эластичными.
• Увеличивающаяся матка начинает сдавливать мочевой пузырь и кишечник. Беременной приходится чаще мочиться, что вполне физиологично. А вот сдавливание кишечника может приводить к запорам.
Нормальные роды — это естественный процесс рождения ребенка, когда он происходит естественным путем через родовые пути матери. Нормальные роды могут происходить в домашних условиях, в родильном отделении больницы или отделении родовспоможения.
Основные признаки нормальных родов включают правильное раскрытие шейки матки, правильное положение плода и его прохождение через родовые пути без осложнений. Нормальные роды могут быть естественными или иметь небольшое количество медицинской помощи для облегчения процесса. Важно, чтобы нормальные роды осуществлялись под контролем опытного персонала для обеспечения безопасности как матери, так и ребенка.
Нормальные роды — своевременные роды одним плодом, начавшиеся спонтанно, с низким риском акушерских осложнений к началу родов и прошедшие без осложнений, при которых ребенок родился самопроизвольно в головном предлежании, после которых родильница и новорожденный находятся в удовлетворительном состоянии. Характеристики нормальных родов:
Одноплодная беременность.
Головное предлежание плода.
Соразмерность головки плода и таза матери.
Доношенная беременность 37 недель 1 день – 41 нед. (от первого дня последней менструации). Координированная родовая деятельность, не требующая корригирующей терапии.
Нормальный механизм родов (передний или задний вид затылочного предлежания).
Своевременное излитие околоплодных вод при раскрытии шейки матки более 5 см в активную фазу первого периода родов или амниотомия по показаниям. Отделение последа происходит самостоятельно, рождение -ï самостоятельно или наружными приемами. Отсутствие разрывов тканей родового канала или только незначительные, поверхностные повреждения. Отсутствие оперативных вмешательств в родах.
Физиологическая кровопотеря в среднем составляет 0,5% от массы тела и не должна превышать 500мл (тщательный учет!). Средняя продолжительность физиологических родов в современных условиях колеблется от 7-8 до 16 часов у первородящих (не более 18часов), и от 5- 6 до 10 часов у повторнородящих (не более 12 часов). Рождение живого и здорового доношенного ребенка.
Этапы физиологических родов: первый — развитие и продолжение регулярной сократительной деятельности матки, раскрытие шейки матки второй — изгнание плода; третий — последовый. Первый период родов длится от начала первых регулярных схваток (не реже 1 в 10 минут) до полного раскрытия шейки матки и является наиболее продолжительным. У первородящих он составляет от 5-6 до 14 часов, а у повторнородящих от 4-5 до 9 часов. В первом периоде выделяют три фазы: латентная фаза первого периода родов начинается с установления регулярного ритма схваток с частотой 1-2 за 10 мин, и заканчивается сглаживанием и раскрытием маточного зева не менее чем на 4 см. Продолжительность латентной фазы у большинства рожениц составляет в среднем 4-8 часов.
У первородящих латентная фаза всегда длиннее, чем у повторнородящих. В этот период схватки, как правило, малоболезненные; возможно назначение спазмолитических препаратов.
После раскрытия шейки матки на 4 см начинается активная фаза первого периода родов, которая характеризуется интенсивной родовой деятельностью и быстрым раскрытием маточного зева от 4 до 8 см. Продолжительность этой фазы почти одинакова у первородящих и повторнородящих женщин, и у большинства женщин составляет в среднем 3-4 часа. Частота схваток в активную фазу первого периода родов составляет 3-5 за 10 мин. Схватки нередко становятся болезненными. В этой связи применяют медикаментозное и регионарное обезболивание в сочетании со спазмолитическими препаратами. Плодный пузырь должен самостоятельно вскрываться на высоте одной из схваток при открытии шейки матки более 5 см.
При этом изливается около 150-250 мл светлых и прозрачных околоплодных вод. Если не произошло самопроизвольного излития околоплодных вод, то при раскрытии маточного зева 6-8 см врач должен вскрыть плодный пузырь.
Другие показания для амниотомии – плоский плодный пузырь, появление кровяных выделений из половых путей, ослабление родовой деятельности. Одновременно с раскрытием шейки матки начинается продвижение головки плода по родовому каналу. Определение высоты стояния предлежащей части плода наружными приемами следует производить не реже 1 раза в 2 часа. Третья фаза первого периода родов – фаза замедления; начинается при 8 см и продолжается до полного раскрытия шейки матки. Эта фаза у первородящих длится до 2 часов, а у повторнородящих может вообще отсутствовать. В течение всего первого периода родов осуществляют постоянное наблюдение за состоянием матери и ее плода. Следят за состоянием роженицы (жалобы, выделения из половых путей, частота пульса, дыхания, артериальное давление — каждый час, температура тела – каждые 4 часа, частота и объем мочеиспускания – каждые 4 часа), интенсивностью и эффективностью родовой деятельности. Важным показателем течения родов является темп раскрытия шейки матки. Скорость раскрытия шейки матки в латентную фазу составляет 0,35 см/час, в активной фазе 1,5 – 2 см/час у первородящих и 2 – 2,5 см/час у повторнородящих. Нижняя граница нормальной скорости раскрытия маточного зева у первородящих 1,2 см/час, у повторнородящих 1,5 см/час. Раскрытие маточного зева в фазу замедления составляет 1 – 1,5 см/час. Регулярно выслушивают сердцебиение плода или проводится кардиомониторный контроль. Выслушивание сердцебиения плода при помощи стетоскопа производится после схватки в течение 30-60сек каждые 15 – 30 минут. Обязательно определение частоты, ритма и звучности сердечных тонов. Второй период родов — изгнание плода Период изгнания плода начинается с момента полного раскрытия шейки матки и заканчивается рождением ребенка. Длительность у первородящих 1 – 2 часа Длительность у повторнородящих от 30 минут до 1 часа Оценка состояния роженицы (общее состояние, жалобы, степень болевых ощущений, наличие головокружения, головной боли, нарушений зрения), контрольное исследование пульса и артериального давления на периферических артериях проводят в начале второго периода родов, каждые 30 минут, с наступлением потуг. До начала потуг должна быть проведена подготовка к приему ребенка (раскрытие родового комплекта, согревание пеленального стола, детского белья и др.). С началом потуг на роды вызывают неонатолога. Во II периоде головка плода большим сегментом не должна находиться в одной плоскости малого таза свыше 30 – 40 минут у первородящих и 20 – 30 минут – у повторнородящих. Определение высоты расположения головки плода осуществляется наружными приемами или влагалищным исследованием. Потуги эффективны при головке расположенной в узкой части таза или на тазовом дне Выслушивание сердцебиения плода в начале II периода родов каждые 15 минут, далее после каждой потуги. Базальная частота сердечных сокращений составляет от 110 до 170 в минуту. Ритм сердечных сокращений остается правильным. При головке, располагающейся в узкой части полости малого таза, на кардиотокограмме во время потуги могут наблюдаться ранние децелерации до 80 уд/мин, или кратковременные акцелерации до 180 уд/мин с быстрым восстановлением нормального ритма сердечных сокращений вне потуги. При удовлетворительном состоянии матери и плода во II периоде родов допустим самостоятельный выбор позы роженицы. Можно предложить ей положение на левом боку, сидя на корточках, стоя с использованием опоры.
С момента опускания головки на тазовое дно роженица переводится на специальную кровать (кровать- трансформер). Ребенка акушерка принимает в положении роженицы полусидя с ногами, согнутыми в тазобедренных и коленных суставах и разведенными в стороны, что позволяет роженице в полной мере использовать силу рук и ног при потугах; а акушерке наблюдать за состоянием промежности, предупредить ее разрывы, бережно принять головку плода.
Регулирование потуг в норме потуги должны появляться при расположении головки плода не выше узкой части полости малого таза, оптимально – в выходе (на тазовом дне). Если при головке плода расположенной в узкой части полости или выходе таза у женщины появляются эффективные потуги (поступательное движение головки плода при нормальном состоянии женщины и отсутствии признаков страдании плода) нет необходимости в регулировании потуг.
При отсутствии эффективной потужной деятельности применяют регулирование потуг, обращая внимание женщины на обеспечение правильного дыхания, координированность схватки и потуги, правильное распределение усилий направленных на продвижение головки плода: o В начале потуги роженице следует сделать максимально глубокий вдох, а затем задержать дыхание. Весь объем воздуха должен давить на диафрагму, а через нее на дно матки, как бы выталкивая плод наружу. o Когда возникает чувство нехватки воздуха, роженице необходимо плавно выдохнуть воздух и сразу же сделать максимально глубокий вдох. o За одну потугу цикл «вдох-выдох» повторить три раза. Между потугами переходят на медленное плавное дыхание. Третий период родов — последовый Третий период (последовый) определяется с момента рождения ребенка до отделения плаценты и выделения последа. В последовом периоде в течение 2-3 схваток происходит отделение плаценты и оболочек от стенок матки и изгнания последа из половых путей. У всех рожениц в последовом периоде для профилактики кровотечения внутривенно вводят препараты, способствующие сокращению матки.
После родов проводят тщательное обследование ребенка и матери с целью выявления возможных родовых травм. При нормальном течении последового периода кровопотеря составляет не более 0,5 % от массы тела (в среднем 250-350 мл). Эта кровопотеря относится к физиологической, так как она не оказывает отрицательного влияния на организм женщины. После изгнания последа матка приходит в состояние длительного сокращения. При сокращении матки сдавливаются ее кровеносные сосуды, и кровотечение прекращается.
Новорожденным проводят скрининговую оценку на фенилкетонурию, гипотиреоидизм, кистозный фиброз, галактоземию. После родов сведения об особенностях родов, состоянии новорожденного, рекомендации родильного дома передаются врачу женской консультации. При необходимости мать и ее новорожденного консультируют узкие специалисты. Документация о новорожденном поступает педиатру, который в дальнейшем наблюдает за ребенком. Следует отметить, что в ряде случаев необходима предварительная госпитализация в родильный дом для подготовки к родоразрешению. В стационаре проводят углубленное клиническое, лабораторное и инструментальное обследования для выбора сроков и метода родоразрешения.
Для каждой беременной (роженицы) составляется индивидуальный план ведения родов. Пациентку знакомят с предполагаемым планом ведения родов. Получают ее согласие на предполагаемые манипуляции и операции в родах (стимуляция, амниотомия, кесарево сечение).
Кесарево сечение выполняют не по желанию женщины, так как это небезопасная операция, а только по медицинским показаниям (абсолютные или относительные). Роды в нашей стране ведут не дома, а только в акушерском стационаре под непосредственным врачебным наблюдением и контролем, так как любые роды таят в себе возможность различных осложнений для матери, плода и новорожденного. Роды ведет врач, а акушерка под наблюдением врача оказывает ручное пособие при рождении плода, проводит необходимую обработку новорожденного. Родовые пути осматривает и восстанавливает при их повреждении врач.
Список показаний к проведению планового кесарева сечения:
• предлежание плаценты;
• рубец на матке после двух и более оперативных родов, другие предшествующие операции на матке;
• препятствие со стороны родовых путей: анатомически узкий таз, костные деформации таза, миома матки, выраженные рубцы шейки матки и влагалища;
• большой предполагаемый вес ребёнка — 4000-4500 граммов и более;
• тазовое предлежание ребёнка в сочетании с другими показаниями, устойчивое поперечное положение;
• некоторые аномалии развития ребёнка, при которых важно бережное родоразрешение;
• сопутствующие хронические заболевания матери, когда потуги нужно исключить (тяжелые сердечно-сосудистые болезни, миопия высокой степени с изменениями на глазном дне, пересаженная почка);
• первый эпизод генитального герпеса с высыпаниями на половых путях в течение 6 недель до родов как профилактика неонатального герпеса у ребёнка;
• ВИЧ инфекция у матери при высокой вирусной нагрузке и отсутствии антиретровирусной терапии.
Список показаний к экстренному (в ближайшие 30-75 минут) кесареву сечению во время беременности и родов включает в себя состояния, требующие срочного оперативного вмешательства:
• гестоз с развитием преэклампсии и эклампсии;
• нарушение сокращений матки (слабость и дискоординация родовой деятельности);
• предлежание плаценты с кровотечением;
• преждевременная отслойка нормально расположенной плаценты;
• угроза или начавшийся разрыв матки;
• клинически узкий таз (несоответствие размеров головки ребёнка размерам таза во время родов);
• выпадение пульсирующей петли пуповины или ручки ребёнка при головном предлежании;
• дистресс-синдром плода (кислородное голодание).
КАК ПОДГОТОВИТЬСЯ К РОДАМ
Роды — сложный и ответственный процесс. Для того, чтобы они прошли максимально безопасно для мамы и ребенка, необходимо к ним подготовиться заранее.
ПОЧЕМУ ТАК ВАЖНА ПОДГОТОВКА ПЕРЕД РОДАМИ?
У подготовленной женщины снижается риск появления послеродовых разрывов, уменьшается риск развития асфиксии плода, послеродовое восстановление проходит быстрее.
ФИЗИЧЕСКАЯ ПОДГОТОВКА:
- специальные упражнения для укрепления мышц тазового дна;
- общеукрепляющая гимнастика;
- навыки самомассажа;
- обучение технике правильного дыхания в родах.
ПСИХОЛОГИЧЕСКАЯ ПОДГОТОВКА:
- моральная готовность к боли;
- позитивный настрой;
- доверие к медперсоналу.
Что нужно взять с собой в роддом?
Следует заранее подготовить и сложить в отдельные прозрачные пакеты все необходимое на роды и выписку маме и малышу.
Каждое родовспомогательное учреждение предъявляет свой перечень необходимых вещей, обязательно с ним ознакомьтесь заранее.
Из документов потребуется:
- паспорт,
- страховой полис,
- СНИЛС,
- обменная карта,
- родовой сертификат,
- договор на роды (если был заключен),
- паспорт и результат флюорографии мужа (при партнёрских родах).
Когда пора ехать в роддом?
Обычно роды начинаются в период с 38 по 42 неделю беременности. Если беременность протекает без осложнений, пора отправляться в роддом, когда интервал между схватками составляет около 10-15 минут при первых родах, при повторных – как только схватки становятся регулярными.
Следует немедленно вызывать машину скорой помощи, если:
- отошли или подтекают околоплодные воды,
- появились кровянистые выделения или кровотечение,
- при продолжительной острой боли.
В настоящее время в организации не предусмотрено школы подготовки к родам.
Методы немедикаментозного обезболивания родов
- Фитбол. Способствует расслаблению тазового дна, а также обеспечивает свободу движения [121]. При использовании в положении сидя мяч оказывает безболезненное давление на промежность, что может блокировать часть ноцицептивной рецепции на уровне спинного мозга и тем самым уменьшить ощущение боли.
- Массаж [3]. Может уменьшить дискомфорт во время родов, облегчить боль и повысить удовлетворенность женщины родами [3, 43]. Он является простым, недорогим и безопасным вариантом для облегчения боли.
- Акупрессура [122, 123]. Ограниченные данные свидетельствуют о пользе акупрессуры [124–126]. Нет никаких известных рисков использования акупунктуры, если она проводится обученным персоналом, использующим одноразовые иглы.
- Аппликация теплых пакетов [3]. Тепло обычно прикладывается к спине женщины, нижней части живота, паху, промежности. Возможными источниками тепла могут быть: бутылки с теплой водой, носок с нагретым рисом, теплый компресс (полотенце, смоченные в теплой воде и отжатое), электрогрелка или теплое одеяло. Следует соблюдать осторожность, чтобы избежать ожогов. Лицо, осуществляющее уход, должно проверить источник тепла на своей коже и поместить один или два слоя ткани между кожей женщины и горячей упаковкой. В дополнение к тому, что тепло используется для облегчения боли, оно также применяется для облегчения озноба или дрожи, уменьшения жесткости суставов, уменьшения мышечного спазма и увеличения растяжимости соединительной ткани [127–129].
- Холод [130]. Холодные пакеты могут быть приложены к нижней части спины, когда женщина испытывает боль в спине. Возможные источники холода: мешок или хирургическая перчатка, заполненные льдом, замороженный пакет геля, пластиковая бутылка, наполненная льдом, банки с газированной водой, охлажденные во льду. Необходимо поместить один или два слоя ткани между кожей женщины и холодной упаковкой. Холодные компрессы на промежность могут использоваться периодически в течение нескольких дней после родов [131].
- Техники релаксации, включая постепенное мышечное расслабление и дыхательные методики [3]. Техники йоги для расслабления, дыхания и положения, используемые на антенатальном этапе уменьшают чувство тревоги по поводу родов [132, 133]. Применение йоги во время родов может уменьшить боль, повысить удовлетворенность родами [44].
- Душ [134] или погружение в воду в первом периоде родов [135, 136]. Чтобы избежать повышения температуры тела женщины и потенциального увеличения риска для плода, температура воды должна быть как температура тела человека или немного выше (не больше 37ºС) [137]. Длительное погружение (более двух часов) продлевает роды и замедляет сокращения матки, подавляя выработку окситоцина [138]. Медицинские противопоказания для погружения в воду: лихорадка, подозрение на инфекцию, патологический характер ЧСС плода, кровянистые выделения из половых путей и любые состояния, требующие постоянного мониторинга состояния плода. Доказательства пользы от погружения в воду во втором периоде родов ограничены. При этом нет никаких свидетельств увеличения побочных эффектов для новорожденного или женщины от родов в воду [135, 136]. Женщина, которая настаивает на родах в воду, должна быть проинформирована о том, что преимущества и риски этого выбора не были изучены в достаточной степени [136].
- Аудиоаналгезия (музыка, белый шум или окружающие звуки) [44, 139]. Способствует увеличению удовлетворенностью родами и снижению риска послеродовой депрессии [140].
- Ароматерапия [141, 142], [143]. Эфирные масла являются сильнодействующими веществами и могут быть потенциально вредными при неправильном использовании [141–143]. Беременным женщинам следует избегать смешивания собственных эфирных масел. Процесс использования аромотерапии должен контролироваться специально обученным персоналом. Персонал больницы должен быть информирован об использовании аромотерапии для защиты от аллергической реакции у людей, чувствительных к эфирным маслам.
- Гипноз. Может уменьшить использование фармакологических методов обезболивания во время родов. Не было выявлено влияния на удовлетворение от снижения боли [144]. Гипноз - это сфокусированная форма концентрации. Самогипноз - одна из форм гипноза, в которой сертифицированный специалист учит человека вызывать состояние измененного сознания. Основная цель при использовании самогипноза в родах - помочь женщине сохранить контроль, управляя тревогой и дискомфортом, вызывая целенаправленное состояние расслабления [145]. Следует отметить, что гипноз противопоказан людям с серьезными психологическими нарушениями или психозом в анамнезе. Других очевидных рисков или недостатков для использования гипноза в родах нет.
- Внутрикожные или подкожные инъекции стерильной #воды для инъекций** при болях в пояснице или любой другой родовой боли [146]. Водные инъекции обычно состоят из четырех внутрикожных или подкожных инъекций от 0,1 до 0,5 мл стерильной воды. Первые две точки локализуются над задними верхними подвздошными остями (там, где находятся правая и левая ямочки ромба Михаэлиса). Две другие точки расположены на 3 см ниже и на 1 см медиальнее первых двух. Протерев место инъекции спиртовым шариком, вводится стерильная вода, и образуются четыре маленькие папулы. Инъекции должны делаться быстро, чтобы уменьшить длительность боли от самих инъекций. Пациентку следует предупредить о том, что в течение 30-60 секунд она будет испытывать жжение от инъекций. Через 2 минуты наступает облегчение боли, которое длится 1-2 часа [147]. Не было зарегистрировано никаких побочных эффектов, кроме временной боли при инъекции.
Нейроаксиальная анальгезия в родах
Показания к нейроаксиальной анальгезии в родах [148], [149].
- Артериальная гипертензия любой этиологии (преэклампсия, гипертоническая болезнь, симптоматические артериальные гипертензии).
- Роды у женщин с некоторыми видами соматических заболеваний (например, гипертоническая болезнь, пороки сердца (не все), заболевания органов дыхания – бронхиальная астма, почек - гломерулонефрит, высокая степень миопии, повышение внутричерепного давления и др.).
- Роды у женщин с антенатальной гибелью плода (в данном случае главным аспектом является психологическое состояние женщины).
- Роды у женщин с текущим или перенесенным венозным или артериальным тромбозом.
- Юные роженицы (моложе 18 лет).
- Непереносимые болезненные ощущения роженицы во время схваток (при оценке данного показания можно использовать визуально-аналоговую шкалу интенсивности боли (Приложение Г).
- Аномалии родовой деятельности (врач-акушер-гинеколог должен учитывать влияние эпидуральной анальгезии на течение второго периода родов).
- Преждевременные роды.
Эпидуральная анальгезия предпочтительнее применения опиодных анальгетиков для обезболивания преждевременных родов из-за большей эффективности и меньшей токсичности.
Противопоказания к нейроаксиальной анальгезии в родах:
- Тяжелая гиповолемия (геморрагический шок, дегидратация).
- Нарушение свертывания крови в сторону гипокоагуляции (увеличение активированного частичного тромбопластинового времени> чем в 1,5 раза, увеличение международного нормализованного отношения> чем в 1,5 раза) и тромбоцитопении - < 70x109/л, приобретенные или врождённые коагулопатии. При тромбоцитопении от 70 до 100x109/л и при отсутствии гипокоагуляции возможно применение только спинальной анальгезии (обязательно использование игл малого размера - 27-29 G).
- Гнойное поражение кожных покровов в месте пункции.
- Непереносимость местных анестетиков (непереносимость, как и анафилаксия для местных анестетиков амидной группы (N01B: Местные анестетики) встречается крайне редко).
- Наличие фиксированного сердечного выброса у пациенток с искусственным водителем ритма сердца, стенозом аортального клапана, коарктацией аорты, выраженным стенозом митрального клапана. В данной ситуации возможность проведения регионарной анальгезии оценивается индивидуально и согласуется с врачом-кардиохирургом, поскольку большое значение имеет степень компенсации нарушений гемодинамики, вызванных пороком.
- Тяжелая печеночная недостаточность (нарушение коагуляции и метаболизма местных анестетиков).
- Демиелинизирующие заболевания нервной системы и периферическая нейропатия (рассматриваются индивидуально).
- Татуировка в месте пункции.
Решение о возможности обезболивания родов методами нейроаксиальной анальгезии, а в дальнейшем и тактика ее проведения на всех этапах родов, определяется только совместно врачом-акушером-гинекологом и врачом-анестезиологом-реаниматологом с учетом всех факторов риска, особенностей течения родов и состояния плода. Проводит нейроаксиальную анальгезию врач-анестезиолог-реаниматолог.
Двигательная активность и вертикальное положение женщины во время первого периода родов уменьшает общую продолжительность родов, снижает риск кесарева сечения и не связано с неблагоприятным эффектом для матери и плода. Это достигается применением растворов местных анестетиков минимальной концентрации, при которой возможен анальгетический эффект (феномен дифференцированного блока) [150], [151].
Нейроаксиальные методы обезболивания родов могут сопровождаться удлинением второго периода родов [152], [153], [154], что связано с выраженным моторным блоком и для профилактики этого осложнения используются следующие технологии:
- При отсутствии острой гипоксии плода родоразрешение не форсируется до уменьшения степени моторного блока.
- Применяется постоянная инфузия местного анестетика в эпидуральное пространство.
- Уменьшается концентрация местного анестетика (может быть ослабление анальгетического эффекта) [150].
После окончания родов родильница должна в течение двух часов находиться в положении лежа, вставать и ходить можно только в сопровождении персонала. Это связано с возможным остаточным эффектом моторного блока и развитием ортостатической гипотонии.
Для безопасного применения эпидуральной анальгезии, а также других методов нейроаксиальной анальгезии, необходимо руководствоваться следующими принципами, рекомендованными Американской ассоциацией анестезиологов.
- Нейроаксиальная анальгезия/анестезия должна проводиться в местах, приспособленных для проведения реанимации и интенсивной терапии.
- Нейроаксиальную анальгезию/анестезию должен проводить врач-анестезиолог-реаниматолог, имеющий соответствующую подготовку.
- Пациентка должна быть осмотрена до процедуры, проведена оценка состояния женщины и плода совместно с врачом-акушером-гинекологом.
- Обеспечение возможности проведения инфузионной терапии (катетеризация вены, готовность растворов).
- Должен обеспечиваться мониторинг состояния матери и плода.
- Персонал должен быть готов к проведению реанимации новорожденных.
- Врач-анестезиолог-реаниматолог должен наблюдать за женщиной в течение всего периода нейроаксиальной анальгезии/анестезии и в послеродовом периоде.
- Необходимо иметь все необходимое для лечения осложнений после проведения нейроаксиальной анальгезии/анестезии.
Безопасность нейроаксиальной анальгезии в родах для женщины и плода определяют следующие факторы:
- Компетентность врача-анестезиолога-реаниматолога в особенностях проведения нейроаксиальной анальгезии в родах.
- Компетентность врача-акушера-гинеколога в особенностях течения родов в условиях эпидуральной анальгезии.
- Современное техническое оснащение (иглы, катетеры, дозаторы, мониторы).
- Современные местные анестетики (бупивакаин**, ропивакаин**).
- Непрерывный мониторинг состояния женщины и плода.
Безопасность пациенток, получающих антикоагулянты и/или дезагреганты (АТХ антитромботические средства), при проведении нейроаксиальной анестезии и инвазивных процедур (операции) в плановой ситуации зависит от соблюдения временных интервалов от момента последнего применения до начала процедуры. В экстренной ситуации необходимо использовать методы инактивации эффектов антикоагулянтов и дезагрегантов [155].
Паравертебральная поясничная симпатическая блокада
Паравертебральная поясничная симпатическая блокада рекомендована в случаях, когда нейроаксиальная анальгезия противопоказана [156]. Паравертебральная анальгезия имеет преимущества: ускоряет созревание шейки матки, уменьшает продолжительность родов, технически просто выполнима, не вызывает гипотонию. Может рассматриваться как вариант метода анальгезии в родах, когда проведение эпидуральной анальгезии невозможно. Паравертебральную анальгезию осуществляют введением местного анестетика с двух сторон на уровне верхнего края остистого отростка Th12- L1 на расстоянии 1,5-2,0 см от линии остистых отростков. Местный анестетик для паравертебральной блокады, как правило, используются в объеме 15–30 мл. Применение более высоких объемов, может быть, связано с вероятностью развития системной токсичности местных анестетиков. Пик действия анестетика развивается примерно через 40 (10–60) мин, что совпадает с пиковой концентрацией анестетика в плазме крови. В этот период следует особенно внимательно наблюдать за пациенткой.
Системное медикаментозное обезболивание
Системные опиоиды обеспечивают небольшое или умеренное облегчение боли при родах. Обезболивание бывает неполным, временным, сопровождается седативным действием и более эффективно в начале активных родов. Опиоиды могут быть неэффективными после открытия шейки матки более 7 cм. Несмотря на их ограничения, временное ослабление боли в родах после приема опиоидов может быть полезной и удовлетворительной стратегией лечения боли для многих рожениц.
Ингаляционная анальгезия
Ингаляционная анальгезия – это назначение субанестетических доз ингаляционных анестетиков для болеутоления в родах. Несмотря на то, что ингаляционные методы обеспечивают некоторый уровень анальгезии, его недостаточно для адекватного обезболивания родов у большинства женщин. Эти методы могут использоваться как дополнение при неудавшихся нейроаксиальных блокадах, либо при противопоказаниях к последним. Ингаляционная анальгезия может проводиться прерывистым (во время схваток) и постоянным методом. Ингаляционные методы можно использовать для аутоанестезии, но под присмотром врача-анестезиолога-реаниматолога для контроля уровня сознания и правильности использования оборудования.
Сегодня партнёрские роды – довольно распространённое явление. В России они появились значительно позже, чем в Европе и Америке, но достаточно быстро набрали свою популярность. Попробуем разобраться, почему.
Партнёрские роды по-другому называют семейно-ориентированными родами. Если обычно женщина рожает в одиночку, находясь под присмотром акушеров и гинекологов, то партнёрские роды допускают присутствие близкого человека рядом с роженицей на протяжении всего периода родов. Чаще всего это муж, но в качестве партнёра может быть и любой другой человек: мама, сестра, близкая подруга или же психолог. Главное, чтобы рядом с этим человеком женщина чувствовала себя комфортно.
Именно благодаря тому, что рядом с роженицей находится помощник, который выполняет её просьбы, контролирует состояние и поддерживает настрой, она полностью концентрируется на родовом процессе, что может сделать его комфортным и даже приятным. Поэтому такие роды рекомендуют многие врачи, психологи, а также рожавшие таким образом женщины.
Каковы задачи партнёра на семейно-ориентированных родах?
Стоит отметить, что партнёрские роды – это не своеобразное развлечение. Будучи подготовленным к данному процессу, партнёр оказывает роженице моральную поддержку и помощь в случае необходимости, а не просто наблюдает роды со стороны.
Женщину нужно сопроводить в приёмное отделение родильного дома, когда у неё начались схватки либо же отошли воды со слизистой пробкой. При этом желательно, чтобы она не была вынуждена тащить все собранные сумки самостоятельно, а их достаточно много, и они могут быть тяжёлыми.
Некоторые женщины, особенно если они рожают впервые, могут эмоционально воспринять начало родов и запаниковать. В таком случае роженицу необходимо успокоить, проследить, все ли вещи собраны и оперативно выдвигаться в роддом. Партнёр должен действовать спокойно и без лишней суеты, чтобы лишний раз не нервировать женщину.
На протяжении родов партнёр контролирует состояние и самочувствие роженицы, чтобы позвать медицинский персонал при необходимости.
В процессе родов женщина сильно устаёт и не в состоянии контролировать ситуацию. Поэтому на партнёра возлагается обязанность отмечать время схваток и интервал между ними, а также следить, чтобы роженица ходила в туалет. Иногда женщины испытывают сильные болевые ощущения, но не дифференцируют их, а они могут быть вызваны из-за того, что мочевой пузырь наполнен. Партнёр ежечасно предлагает роженице сходить в туалет. При этом желательно сопровождать её туда, чтобы поддержать, если по пути женщину застанет схватка.
По просьбе роженицы нужно дать ей попить. Не стоит забывать, что многих женщин во время родов одолевает жажда, поэтому в роддом с собой необходимо взять достаточное количество воды.
Чтобы периоды родов быстрее сменяли друг друга, врачи рекомендуют больше ходить и использовать фитбол. В процессе ходьбы или упражнений может начаться схватка, поэтому женщина может потерять равновесие. Нужно быть рядом с роженицей во время выполнения физических нагрузок, чтобы поддержать её.
Партнёр чётко должен выполнять указания врачей, чтобы не помешать их деятельности. Не нужно высказывать собственное мнение, что-то советовать и мешать медицинскому персоналу выполнять свою работу. Врачи знают, как вести роды и что лучше сделать для рождения здорового малыша, а излишняя суета их только отвлекает.
Ну и, конечно, первоочередная задача – обеспечение спокойствия и комфорта для женщины. Нужно разговаривать с роженицей, держать её за руку, а также можно выполнять дыхательные упражнения во время схваток вместе с ней и делать ей массаж. Со специальными массажными техниками для рожениц можно ознакомиться на подготовительных курсах, а также при помощи различных обучающих материалов.
Исключительно грудное вскармливание — грудное вскармливание без докармливания другой едой или допаивания, в том числе и водой (за исключением лекарств или витаминов и минеральных добавок; допускается также сцеженное или донорское грудное молоко, в том числе обогащенное). Преимущественно грудное вскармливание — грудное вскармливание с допаиванием водой.
Грудное вскармливание — исключительно грудное вскармливание, либо преимущественно грудное вскармливание.
Смешанное вскармливание — кормление ребенка грудным молоком (в том числе материнским сцеженным или донорским) в любом сочетании с адаптированной молочной смесью.
Искусственное вскармливание — кормление ребенка только детскими молочными смесями.
Термин «грудное вскармливание» является общепринятым и, в отличие от термина «естественное вскармливание», более широким понятием. Он подразумевает кормление ребенка не только непосредственно из груди матери («естественное вскармливание»), но и сцеженным материнским или донорским молоком.
Организация грудного вскармливания
В ноябре 2017 г. ВОЗ выпустила новое руководство, в котором обновила рекомендации по поддержке грудного вскармливания. В документе была подтверждена важность раннего начала грудного вскармливания и внесено уточнение о его начале в течение первого часа после рождения ребенка, а также контакта кожа-к-коже (в первые 10 мин после родов), продолжительностью не менее 2 ч, которые должны осуществляться под наблюдением медперсонала. Десять шагов успешного грудного вскармливания (ВОЗ, обновление 2018)
-
- В полной мере соблюдать Международный кодекс маркетинга заменителей грудного молока и соответствующие резолюции Всемирной ассамблеи здравоохранения.
- Иметь зафиксированную в письменном виде политику в отношении практики грудного вскармливания и доводить ее до сведения всего медико-санитарного персонала.
- Создать постоянный мониторинг и систему управления данными.
- Обеспечить наличие у персонала достаточных знаний, компетентности и навыков в вопросах поддержки грудного вскармливания.
- Информировать всех беременных женщин и их семьи о важности и методах грудного вскармливания.
- Содействовать немедленному и непрерывному контакту «кожа-к-коже» и поддерживать матерей начинать грудное вскармливание как можно быстрее после рождения ребенка.
- Помогать матерям начать и сохранять грудное вскармливание и преодолевать возникающие трудности.
- Не давать новорожденным, находящимся на грудном вскармливании, никакой иной пищи или жидкости, кроме грудного молока, за исключением случаев медицинских показаний.
- Практиковать совместное пребывание матери и новорожденного 24 ч в сутки.
- Поддерживать матерей своевременно распознавать сигналы ребенка о его готовности к кормлению.
- Информировать матерей по вопросам использования и рисков применения бутылочек для кормления, сосок и пустышек.
- После выписки из родильного дома родители должны иметь возможность получать своевременную поддержку в вопросах грудного вскармливания.
В документе также отмечено, что в случае временного разлучения матери со своим ребенком ее необходимо обучить технике сцеживания грудного молока как способу поддержания лактации, а для докорма по медицинским показаниям у доношенных младенцев может быть использована чашка, ложка, либо бутылка с соской. В Российской Федерации поддерживаются основные принципы ВОЗ по поддержке грудного вскармливания. В родильном доме с целью успешного становления достаточной по объему и продолжительности лактации необходимо:
- выкладывать здорового обнаженного новорожденного ребенка на живот или грудь матери после неосложненных родов на срок от 40 мин до 2 ч (ребенок должен быть обсушен, укрыт теплой сухой пеленкой и/или одеялом, на голову должна быть надета шапочка);
- первичную обработку новорожденного, антропометрию и пеленание проводить не менее чем через 1 ч от момента рождения, после контакта с матерью;
- обучать матерей технике кормления ребенка грудью и сохранению лактации даже в случае временного (по медицинским показаниям) разделения матери и ребенка (Методическое письмо Министерства здравоохранения и социального развития РФ от 13.07.2011).
Необходимо обеспечивать преемственность в работе женской консультации, акушерского стационара, детской поликлиники и детского стационара. Важно исключить рекламу заменителей грудного молока, бутылочек, пустышек и сосок в медицинской организации (памятки, буклеты, лекции и беседы, бесплатное распространение образцов и др.).
С целью осуществления свободного вскармливания «по требованию» здоровый ребенок после рождения должен переводиться вместе с матерью в палату совместного пребывания. Показано, что при свободном вскармливании объем лактации превышает таковой при вскармливании по часам. Раннее прикладывание к груди и кормление «по требованию» являются ключевыми факторами обеспечения полноценной лактации и способствуют становлению тесного психоэмоционального контакта между матерью и ребенком. В этот период крайне важно не докармливать ребенка молочной смесью, введение которой сравнимо с «метаболической катастрофой». В первые недели жизни новорожденного целесообразно придерживаться свободного вскармливания, прикладывая ребенка к груди не реже чем через 1,5–2 ч днем и через 3–4 ч ночью. В ночное время в крови у женщины повышается концентрация пролактина, который способствует синтезу грудного молока. Это особенно важно в период становления лактации. В дальнейшем, на фоне полноценной лактации, мать и ребенок выбирают комфортное для них «расписание», при котором дневные кормления осуществляются, как правило, через 2,5–3,5 ч, а ночной интервал увеличивается. Ночью в грудном молоке значимо повышается концентрация мелатонина — основного гормона, регулирующего сон. Важно помнить, что плач ребенка не всегда обусловлен чувством голода и может быть вызван другими причинами: например, потребностью в контакте с матерью, младенческими коликами, дискомфортом, переменой обстановки, перегревом или охлаждением ребенка, болью и др. Принято считать, что в процессе каждого кормления первые порции молока («переднее» молоко) содержат больше углеводов, а последние («заднее» молоко) богаты жиром. Однако исследования показали, что в течение одного кормления синтезируется молоко одного состава, но при длительных перерывах между кормлениями часть жировых глобул оседает на стенках молочных протоков, поэтому в полости остается обедненное по жировому компоненту «переднее молоко», которое ребенок и высасывает в начале кормления. По мере продолжения сосания жировые глобулы начинают отрываться от стенок и смешиваются с молоком, «делая» его более жирным. Именно поэтому в «задних» порциях молока концентрация жира выше. Различия в составе молока касаются и гормонов, в частности грелина и лептина, принимающих участие в регуляции аппетита. В первых порциях молока содержится больше грелина, стимулирующего аппетит, а в последующих — лептина — гормона насыщения. При частом прикладывании ребенка к груди, а также частой смене груди во время одного кормления, разделение на «переднее» и «заднее» молоко практически нивелируется.
В роддоме медицинский персонал (консультанты по грудному вскармливанию) должен обучить женщину правильному прикладыванию ребенка к груди. В начале становления лактации важно избежать раздражения и трещин сосков, затрудняющих процесс кормления. Единственно доказанным фактором риска появления трещин сосков является неправильная техника кормления. При необходимости остановить кормление матери следует аккуратно ввести свой палец в угол рта ребенка и осторожно освободить грудь, чтобы предупредить травматизацию соска. Дополнительным фактором, способствующим возникновению трещин, является мытье груди до и после кормления. При этом смывается защитная смазка, выделяемая железами Монтгомери. В связи с этим вполне достаточным считается прием гигиенического душа 1–2 раз в день. Препятствовать эффективному сосанию может короткая уздечка языка у новорожденного. В таких ситуациях ее необходимо подрезать в условиях стационара или стоматологического кабинета.
Гипогалактия и показания к введению докорма
Первоначальная потеря (8–10%) массы тела новорожденного ребенка не является абсолютным показанием к введению ему докорма адаптированной смесью. Для более точной оценки динамики массы тела можно использовать данные, полученные при обследовании более 160 000 здоровых детей , которые свидетельствуют, что при оптимальной поддержке грудного вскармливания первоначальная убыль массы тела составляет в среднем 5,5% (при этом после вагинальных родов — меньше, чем после оперативных). На основании полученных результатов были разработаны почасовые номограммы потери массы тела для здоровых новорожденных, согласно которым первоначальная потеря массы тела не должна превышать 75-й центиль, или 5–6% через одни сутки после рождения, 7–8% — через двое суток, 9–10% — через трое суток и более (рис. 3.1). При более высоких значениях убыли первоначальной массы тела ставится вопрос о назначении докорма.
Возможные показания к введению докорма в раннем неонатальном периоде со стороны ребенка:
- гипогликемия, в том числе бессимптомная (клинический протокол «Диагностика и лечение гипогликемии новорожденных», 2015);
- симптомы, указывающие на недостаточное потребление молока (протокол Международной академии медицины грудного вскармливания, 2017):
- клинические или лабораторные признаки обезвоживания (вялость, сухость слизистых оболочек, урежение мочеиспусканий, повышение уровня натрия в сыворотке крови);
- потеря массы тела ниже 75-го перцентиля (начиная с рождения), а также после 5 сут более чем на 8–10%;
- гипербилирубинемия, связанная с недостаточным потреблением грудного молока (начинается на 2–5-й день жизни, сопровождается потерей массы, задержкой стула и недостаточным мочеиспусканием);
- стул менее 4 раз за первые 4 сут жизни или продолжение отхождения мекония на 5-е сут.
Со стороны матери:
- отсроченная лактация;
- первичная железистая недостаточность (первичная гипогалактия встречается менее чем у 5% женщин);
- патология грудных желез; операции, ведущие к недостаточной выработке молока;
- нестерпимая боль во время кормления, не связанная ни с какими вмешательствами;
- тяжелые хронические заболевания матери, оказывающие влияние на лактацию (эндокринные и др.).
Выбор докорма
Предметом первого выбора для докорма следует считать сцеженное материнское молоко (молозиво), которое необходимо использовать в случаях неэффективного сосания: при вялости ребенка, втянутом или крупном соске и других проблемах, возникающих при кормлении. Лишь при отсутствии молозива (молока) в груди матери после кормления для докорма ребенка используется адаптированная молочная смесь или гипоаллергенная смесь, если ребенок находится в группе риска по развитию аллергических заболеваний. Ряд отечественных и зарубежных педиатрических школ считают, что гипоаллергенным смесям следует отдавать предпочтение, учитывая высокую проницаемость кишечного барьера в первые 7–10 дней жизни ребенка. Обоснованным является индивидуальный подход: в каждом конкретном случае медицинский работник должен определить, превышают ли клинические преимущества использования смеси потенциальные негативные последствия ее применения. В соответствии с протоколом Международной академии медицины грудного вскармливания (ABM Clinical Protocol #3, 2017), для выбора докорма рекомендован следующий подход:
- предметом первого выбора должно быть сцеженное материнское молоко;
- при недостаточном объеме материнского молозива (молока) следует отдавать предпочтение донорскому молоку (при его наличии);
- при отсутствии донорского молока адаптированные смеси на основе гидролизата белка являются наиболее предпочтительными по сравнению со стандартными молочными смесями, так как они исключают ранний контакт с цельным коровьим молоком и способствуют более быстрому снижению уровня билирубина.
Кормление ребенка сцеженным грудным молоком
В случае раздельного пребывания матери и ребенка или невозможности прикладывания ребенка к груди мать следует обучить технике ручного или аппаратного сцеживания и начать его в первый час после рождения ребенка. Медицинские показания для кормления ребенка сцеженным грудным молоком (или противопоказания к кормлению непосредственно из груди матери)
- тяжелое состояние новорожденного; • отдельные врожденные пороки развития челюстнолицевого аппарата,
- гестационный возраст менее 32 нед;
- затянувшаяся гипербилирубинемия (более 3 нед), связанная с составом грудного молока (отдельные компоненты грудного молока снижают активность ферментов, участвующих в конъюгации непрямого 25 билирубина), когда уровень билирубина превышает 250 мкмоль/л; при этом с лечебно-диагностической целью возможно кормление ребенка сцеженным пастеризованным грудным молоком в течение 1–3 сут;
- болезни ребенка, связанные с нарушением аминокислотного обмена (фенилкетонурия, тирозинемия, болезнь кленового сиропа, другие аминоацидопатии и органические ацидурии), когда сцеженное молоко используется в сочетании со специализированным лечебным продуктом и строго дозируется.
Выделяют ряд состояний, требующих частичного или полного кормления ребенка сцеженным грудным молоком: выход женщины на работу/учебу, кормление близнецов (при невозможности одновременного кормления из груди), наличие трещин сосков и др. При вскармливании сцеженным грудным молоком для сохранения лактации необходимо регулярное, максимально полное сцеживание молока из двух молочных желез, не реже каждых 3–3,5 ч. Установлена микробиологическая безопасность сцеженного грудного молока для грудного ребенка при условии соблюдения всех правил его сбора и сроков хранения. Замороженное грудное молоко по питательной ценности лишь незначительно уступает нативному молоку. Его биологическая ценность также находится на достаточно высоком уровне.
Индивидуальный банк грудного молока является удобным и современным способом сохранения грудного вскармливания у ребенка в различных жизненных ситуациях, не позволяющих осуществлять полноценное кормление из груди матери. Индивидуальный банк грудного молока представляет собой запасы замороженного материнского грудного молока, размещенные порционно в стерильные емкости, хранящиеся при низких температурах в бытовой морозильной камере холодильника (-18…-20°C) и готовые к использованию для кормления ребенка.
- Обработка рук и груди перед сцеживанием. Перед сцеживанием необходимо вымыть руки с мылом, мытье молочной железы не является обязательным.
- Техника сцеживания. Разница в степени микробного загрязнения молока, полученного путем ручного или аппаратного сцеживания, отсутствует. Нет необходимости удалять первые капли молока в начале сцеживания: они не являются более контаминированными, чем последующие порции.
- Хранение. Сцеживание и сбор грудного молока осуществляется в специальные стерильные индивидуальные емкости (контейнеры) из стекла, полипропилена (в том числе мягкого), не содержащего бисфенола A, или другого разрешенного пищевого пластика. Емкости со сцеженным молоком должны быть промаркированы (дата сцеживания). Допускается хранение закрытых емкостей с молоком:
- при комнатной температуре в течение 4 ч;
- в холодильнике при температуре 4 ± 2°С не более 24 ч; • в морозильной камере при температуре -18°C в течение 3–12 мес (оптимально не более 3 мес). Хранящиеся в холодильной камере емкости со сцеженным молоком можно дополнять до объема 150 мл новыми порциями грудного молока в течение не более чем 24 ч от момента сцеживания первой порции. Свежесцеженное молоко может быть добавлено только после его предварительного охлаждения в холодильной камере. Не следует заполнять контейнер до самого верха, так как во время замораживания объем молока несколько увеличивается. Особый запах хранящегося молока (связанный с незначительным гидролизом жира и окислением жирных кислот) и возможное его расслоение не является признаком его недоброкачественности.
- Размораживание. Размораживать емкости с грудным молоком следует в холодильнике при температуре 4 ± 2°C до полного его оттаивания с последующим подогревом до температуры кормления под струей теплой воды или в емкости с теплой водой (при температуре не более 37–40°C), а также в подогревателе для детского питания. Медленное размораживание молока приводит к меньшей потере жира. Размораживание в микроволновой печи не запрещено, но может приводить к неравномерному разогреву и частичному снижению активности иммунных факторов в молоке. Размороженное и подогретое молоко следует использовать сразу, повторное замораживание молока и его хранение в холодильнике до следующего кормления недопустимо. Недопитое ребенком молоко через 1–2 ч после кормления следует вылить. Не подвергавшееся подогреву размороженное грудное молоко допускается хранить в холодильнике при температуре 4 ± 2°C не более 24 ч.
Противопоказания к грудному вскармливанию
В соответствии с рекомендациями ВОЗ, женщины с вирусом иммунодефицита человека (ВИЧ) могут кормить ребенка грудью, если они получают антиретровирусную терапию. В Российской Федерации ВИЧ-инфицирование матери является абсолютным противопоказанием для кормления ребенка грудным молоком. Также ребенок не прикладывается к груди матери из группы высокого риска, не прошедшей 3-кратного дородового тестирования на ВИЧ, до момента получения отрицательного результата в родильном доме (Рекомендации по проведению профилактики передачи ВИЧ-инфекции от матери к ребенку, 2015).
Абсолютными противопоказаниями являются острые психические расстройства у женщин, особо опасные инфекции (тиф, холера и др.), открытая форма туберкулеза, а также носительство Т-лимфотропного вируса.
Возможными противопоказаниями к грудному вскармливанию со стороны матери являются следующие состояния или заболевания: эклампсия, обильное кровотечение во время родов и послеродовом периоде, выраженная декомпенсация при хронических заболеваниях сердца, легких, почек, печени, тяжелое состояние женщины при инфекционных заболеваниях. Такие заболевания кормящей матери, как краснуха, ветряная оспа, корь, эпидемический паротит, простой герпес, острые кишечные и респираторно-вирусные инфекции, если они протекают без выраженной интоксикации, не являются противопоказанием к кормлению грудью при соблюдении правил общей гигиены. Однако при наличии герпетических высыпаний на коже в области груди кормление из нее временно прекращается. При цитомегаловирусной инфекции вирус активно выделяется с грудным молоком, но заболевание у ребенка протекает, как правило, кратковременно и бессимптомно, поэтому, согласно международным рекомендациям, серопозитивные матери могут кормить грудью доношенных детей (польза превышает риск негативных последствий). При гепатите В у женщин грудное вскармливание возможно при проведении вакцинации в сочетании с введением специфического иммуноглобулина после рождения ребенка. Вероятность инфицирования вирусом гепатита С через грудное молоко минимальна. Но при остром течении гепатита В и С, а также в случае развития мастита или при кровоточивости сосков грудное вскармливание следует временно прекратить. Мать может кормить грудью при закрытой форме туберкулеза, если ребенок привит, а женщина получает соответствующее лечение препаратами, не имеющими противопоказаний для грудного вскармливания.
Не рекомендуется прекращать кормление ребенка грудью и при маститах в сочетании с проводимым лечением матери, которое совместимо с грудным вскармливанием.
Противопоказаниями к кормлению грудью является прием матерью ряда лекарственных средств, не совместимых с грудным вскармливанием. Если лекарственное средство/ биологическая активная добавка входит, согласно инструкции и Государственному реестру лекарственных средств , в категорию «противопоказаны к кормлению грудью» — грудное вскармливание следует прекратить на период приема данного средства. В случаях когда в инструкции указано «назначать с осторожностью» при кормлении грудью — вопрос о продолжении грудного вскармливания должен быть решен в индивидуальном порядке. Во время приема медикаментозных препаратов матерью необходимо внимательное наблюдение за ребенком с целью своевременного обнаружения их побочных эффектов.
Учитывая негативное воздействие табачного дыма, смолы и никотина на организм ребенка и лактацию, курящим женщинам в период лактации важно отказаться от курения. Никотин и его активный метаболит — котинин — выделяются с грудным молоком и не исчезают из него в течение суток. Никотин может снижать объем вырабатываемого молока и тормозить его выделение, а также вызывать у ребенка беспокойство, кишечные колики и приводить к низким темпам нарастания массы тела. У курящих женщин понижен уровень пролактина, что может сокращать период лактации, также снижена концентрация микронутриентов в грудном молоке по сравнению с некурящими. Содержание вредных веществ в грудном молоке будет меньше, если женщина выкуривает сигарету сразу после кормления грудью, а не до него. Не должны кормить ребенка грудью матери, страдающие алкогольной и наркотической зависимостью.
Возможна организация грудного вскармливания и при оперативных родах. Если операция проводилась под спинальной или эпидуральной анестезией, прикладывание ребенка к груди осуществляется непосредственно в родовом зале, при наркозе матери — через 4–6 ч после окончания его действия. Если ребенок не может быть приложен к груди в эти сроки, важно организовать сцеживание молозива в первые 6 часов после родов.
Абсолютные противопоказания к грудному вскармливанию со стороны ребенка:
- классическая галактоземия и подозрение на ее наличие (до момента получения результата неонатального скрининга);
- врожденная алактазия;
- глюкозо-галактозная мальабсорбция;
- болезнь включений микроворсинок, врожденная пучковая энтеропатия;
- нарушение окисления жирных кислот с различной длиной цепи.
Продолжительность грудного вскармливания. ВОЗ и ЮНИСЕФ уделяют большое внимание продолжению грудного вскармливания у детей старше одного года жизни, рекомендуя поддерживать этот процесс до двух лет и более. В документах Европейского общества детских гастроэнтерологов, гепатологов и нутрициологов (European Society of Paediatric Gastroenterology, Hepatology and Nutrition, ESPGHAN) указано, что оптимальную продолжительность грудного вскармливания каждая пара мать-ребенок определяет для себя самостоятельно. По мнению некоторых отечественных педиатров, продолжительность грудного вскармливания может составлять 1,5–2 года при условии кратности прикладывания к груди на втором году жизни не более 2–3 раз/сут. Прекращать грудное вскармливание не рекомендуется во время болезни ребенка и других стрессорных ситуаций.
Счастье быть родителями
- Гипертензивные расстройства у беременных. Преэклампсия. Эклампсия [Скачать оригинал]
- Памятка для родителей Суперсервис «Рождение ребенка» [Скачать оригинал]
- Советы кормящей женщине [Скачать оригинал]
- Профилактика коронавирусной инфекции у беременных [Скачать оригинал]
- Правила безопасной жизни новорожденного [Скачать оригинал]
- Как подготовиться к родам [Скачать оригинал]
- Гигиена беременной женщины [Скачать оригинал]
- Вакцинация во время беременности [Скачать оригинал]
- Профилактика аспирации у детей [Скачать оригинал]


